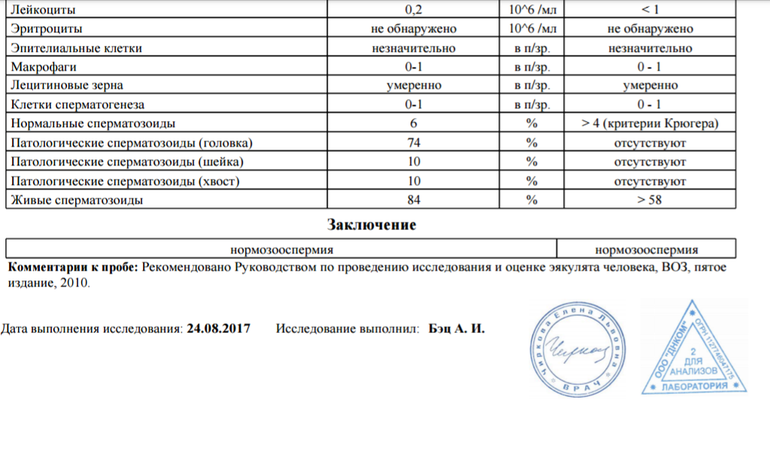
Спермограмма (Исследование эякулята с оценкой морфологии по Крюгеру)
патологические формы сперматозоидов
индекс тератозооспермии ИТЗ (ITZ): среднее значение у мужчин в парах с бесплодием 1,8; в фертильных парах 1,5.
Консистенция
Обычно сразу после получения эякулят имеет вязкую, густую консистенцию. Под действием ферментов предстательной железы начинается разжижение эякулята. В спермограмме указывают время разжижения. В норме полное разжижение эякулята наступает в течение 10-60 минут в термостате при +37°С.
Интерпретация результатов
Повышение значений
- Воспалительные процессы в предстательной железе и/или семенных пузырьках.
Объем
После разжижения эякулята измеряют его объем, который в норме должен быть более 1,5 мл.
Референсные значения: > 1,5 мл.
Интерпретация результатов
Повышение значений
- Изолированное увеличение объема эякулята (без снижения концентрации сперматозоидов и изменения физико-химических свойств) не имеет диагностического значения.

Понижение значений (уменьшение объема эякулята, вплоть до полного отсутствия):
- Хроническое воспаление предстательной железы и/или семявыносящих протоков.
- Дефицит гонадотропных гормонов.
- Окклюзия или обструкция семявыносящих протоков.
- Атрофия яичек.
- Некоторые врожденные патологии (отсутствие семявыносящих протоков, предстательной железы, семенных пузырьков).
Запах
Референсные значения: запах спермина (иначе «запах цветов каштана»).
Интерпретация результатов
Изменение запаха: при атрофии простаты и после простатэктомии этот запах исчезает. При гнойно-воспалительных процессах в простатовезикулярном комплексе эякулят может приобретать гнилостный запах.
Цвет
Референсные значения: бело-сероватый.
Интерпретация результатов
Изменение цвета: после длительного полового воздержания, при приеме некоторых лекарственных средств (витамины, флавин) и при заболеваниях, сопровождающихся повышением уровня билирубина, эякулят приобретает более желтый оттенок.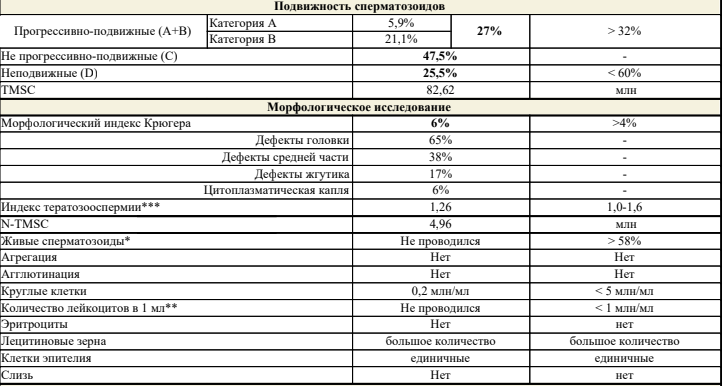 Присутствие большого количества эритроцитов может вызвать появление розового, красного или красновато-коричневого оттенка, при большом количестве лейкоцитов эякулят окрашивается в желтовато-зеленоватый цвет.
Присутствие большого количества эритроцитов может вызвать появление розового, красного или красновато-коричневого оттенка, при большом количестве лейкоцитов эякулят окрашивается в желтовато-зеленоватый цвет.
Вязкость
Через час после разжижения эякулята определяют вязкость, выраженную длиной растяжения нити, при которой она формируется в каплю и отделяется от пипетки или специальной иглы – в норме не должна превышать 2 см.
Измеряется длиной нити (в сантиметрах), при которой она формируется в каплю и отделяется от пипетки или специальной иглы. Повышенная вязкость может быть одним из факторов, снижающих подвижность сперматозоидов.
Референсные значения: до 2,0 см.
Интерпретация результатов
Повышение значений
- Наличие анаэробной инфекции (ИППП) придаточных желез урогенитального тракта.
рН
Реакция спермы в норме слабощелочная или щелочная.
Референсные значения: 7,2-8,0. Такой диапазон рН оптимален для подвижности сперматозоидов.
Интерпретация результатов
Повышение значений (сдвиг рН в щелочную сторону)
- Патология предстательной железы.
- Острые воспалительные процессы (острый простатит, везикулит, билатеральный эпидидимит).
Понижение значений (сдвиг pH в кислую сторону)
- Высокая концентрация сперматозоидов.
- Хронические воспалительные процессы в простатовезикулярном комплексе.
- Двустороннее отсутствие или обструкция семявыносящих протоков.
Мутность
Степень мутности эякулята зависит от концентрации сперматозоидов.
Референсные значения: мутная.
В рамках микроскопического исследования эякулята определяют концентрацию и общее количество сперматозоидов, их подвижность и морфологию. Оценивают наличие агглютинации и агрегации сперматозоидов, слизи, присутствие эритроцитов, лейкоцитов и клеток сперматогенеза.
Агглютинация – это склеивание подвижных сперматозоидов между собой.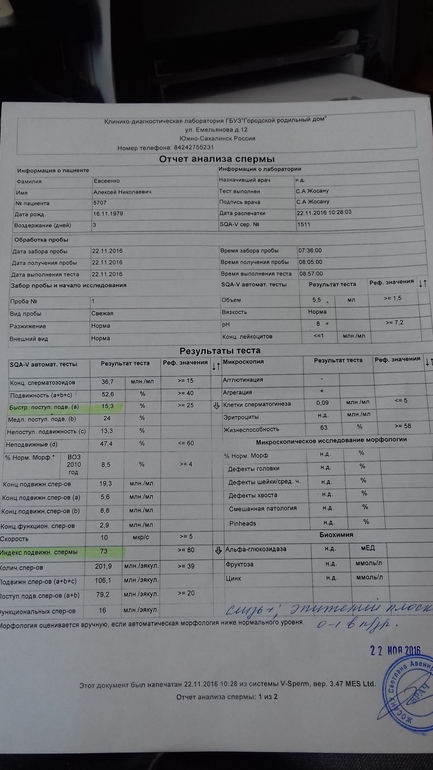 Различают агглютинацию хвостами, головами и смешанную.
Различают агглютинацию хвостами, головами и смешанную.
Референсные значения: отсутствует.
Интерпретация результатов
Положительный результат
- Присутствие агглютинации часто обусловлено аутоиммунными нарушениями. При наличии агглютинации ее степень оценивается в зависимости от количества сперматозоидов в агглютинатах и количества агглютинатов в препарате и варьирует от «+» до «+++», с указанием вариантов агглютинации головами/хвостами.
Агрегация – слипание неподвижных сперматозоидов между собой, а также со слизью, лейкоцитами и детритом. Незначительная агрегация при отсутствии других нарушений является вариантом нормы.
Референсные значения: отсутствует.
При положительном результате указывают степень агрегации, которая зависит от величины агрегатов и их количества и варьирует от «+» до «+++».
Слизь
Референсные значения: отсутствует или присутствует в незначительном количестве. Слизь препятствует движению сперматозоидов, снижая фертильную способность эякулята.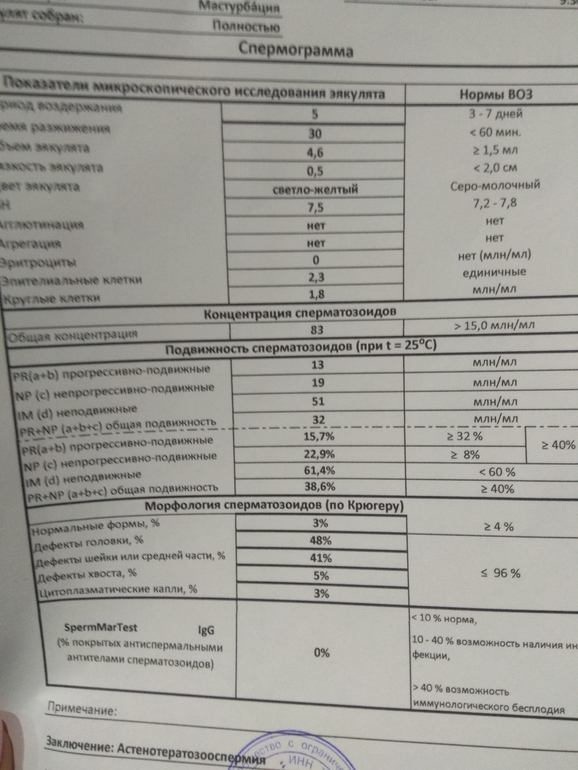
Интерпретация результатов
Положительный результат
- Присутствие слизи в большом количестве говорит о наличии воспалительного процесса в уретре, бульбоуретральных железах, простате.
Лейкоциты
Референсные значения:
Подавляющее большинство лейкоцитов в эякуляте представлено нейтрофильными сегментоядерными гранулоцитами. Содержание лейкоцитов не должно превышать 1 млн/мл.
Интерпретация результатов
Повышение значений
- Наличие острого или хронического воспалительного процесса (простатит, везикулит, орхит, уретрит).
Эритроциты
Референсные значения: отсутствуют.
Присутствие в эякуляте целых или разрушенных эритроцитов (гемоспермия) – признак таких патологических процессов как травма (в том числе и при мастурбации), воспаление, наличие новообразований.
Концентрация сперматозоидов в 1 мл >= 15,0 млн.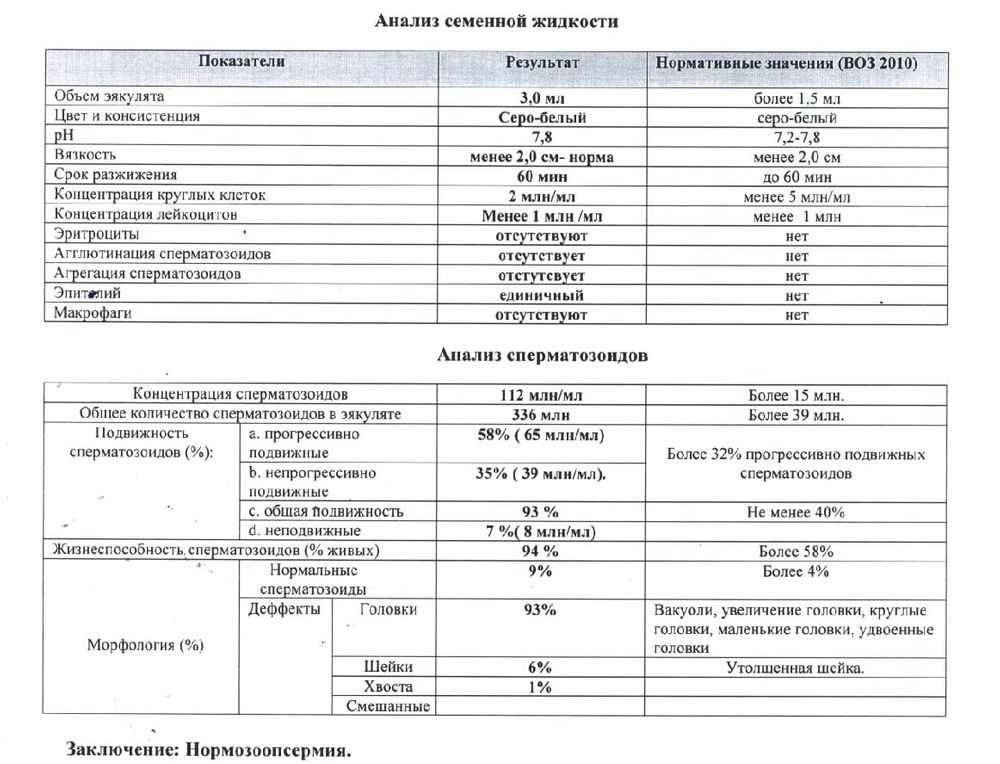
При проведении спермограммы рассчитывают общее количество сперматозоидов и их концентрацию. Эти параметры имеют важное значение для оценки фертильной способности мужчин. Концентрация сперматозоидов отражает их число в единице объема. Общее число сперматозоидов – это суммарное число сперматозоидов во всем эякуляте. Для нормальной фертильной способности эякулята требуется концентрация не менее 15 млн сперматозоидов в 1 мл эякулята (нормозооспермия). При более низкой концентрации оплодотворение возможно, но вероятность его наступления уменьшается.
Клетки сперматогенеза
Референсные значения: 2-4 на 100 сперматозоидов.
Интерпретация результатов
Повышение значений
- Нарушения функции семенных канальцев (варикоцеле, патология клеток Сертоли).
Подвижность сперматозоидов
Cпермограмма включает в себя обязательную оценку подвижности сперматозоидов (кинезиограмма). Подвижность каждого сперматозоида классифицируется по категориям «а», «b», «c» и «d»:
«а+b+c»/»PR+NP» – всего подвижных сперматозоидов ≥40%
«a+b»/»PR» – прогрессивно-подвижные сперматозоиды ≥ 32%
«а» – быстро-прогрессивные;
«b» – медленно-прогрессивные;
«с»/»NP» – непрогрессивно-подвижные сперматозоиды;
«d»/»IM» – неподвижные сперматозоиды.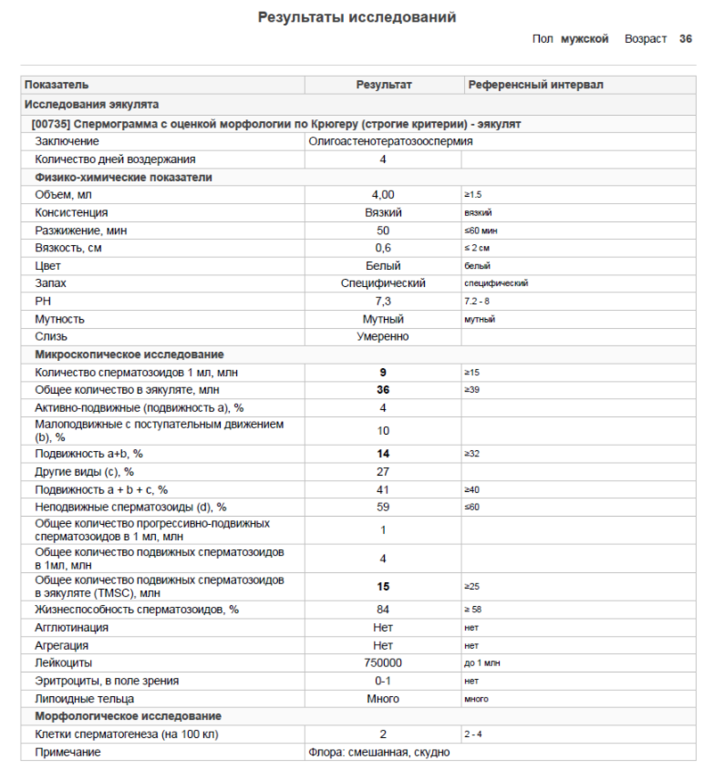
Для нормальной фертильной способности эякулята (согласно рекомендациям Всемирной организации здравоохранения (ВОЗ) доля сперматозоидов групп «а» и «b» (в сумме) не менее 32%. При наличии меньшего количества подвижных форм оплодотворение возможно, но вероятность его наступления уменьшается.
Интерпретация результатов
Понижение значений (причины снижения подвижности сперматозоидов)
- Повышенная вязкость, присутствие большого количества слизи в эякуляте.
- Экзогенные токсические факторы.
- Недостаток биохимических компонентов (фруктоза, цинк).
- Хронические воспалительные заболевания.
- Бактериоспермия.
- Генетически обусловленные или функциональные дефекты митохондрий.
- Генетические нарушения строения жгутика.
Жизнеспособность
Определяется, когда число подвижных сперматозоидов составляет менее 40% и оценивается по целостности мембраны клетки с применением специальной окраски.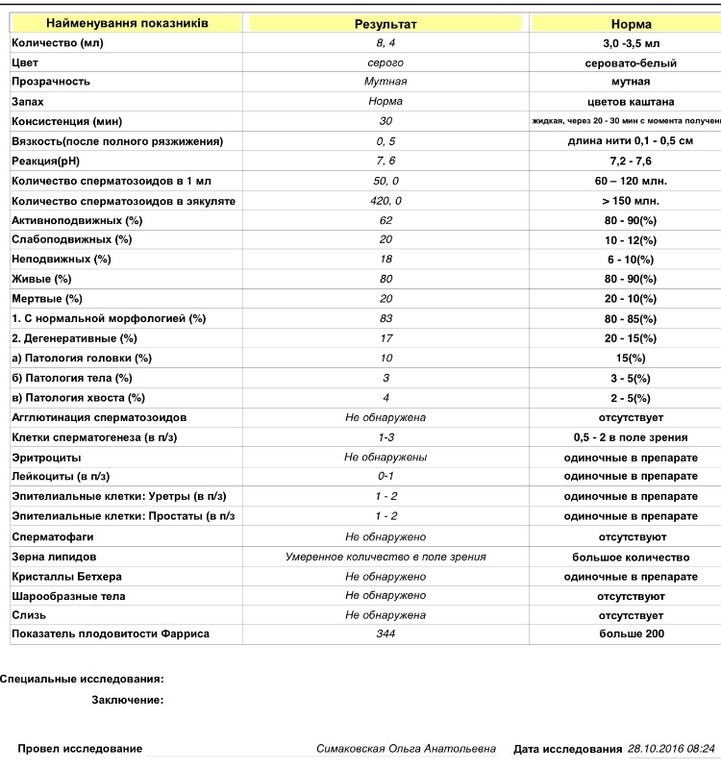
Референсное значение: >= 58%.
Интерпретация результатов
Присутствие большого количества живых, но неподвижных сперматозоидов может указывать на структурные деффекты жгутика.
Высокая доля неподвижных и неживых клеток (некрозооспермия) может указывать на патологию эпидидимиса.
Морфология сперматозоидов
Важным параметром спермограммы является оценка морфологии сперматозоидов. Даже у здоровых мужчин сперматозоиды обладают выраженной гетерогенностью и отличаются размерами и строением головки, шейки и хвоста. Однако для сохранения нормальной фертильной способности эякулята in vivo, по рекомендациям Всемирной организации здравоохранения (ВОЗ) количество нормальных форм должно быть >=4 %.
Нормальные сперматозоиды
Референсные значения: >=4 %.
Патологические формы сперматозоидов
Референсные значения:
Интерпретация результатов
Повышение значений (причины наличия большого количества патологических форм сперматозоидов):
- Возрастные изменения.

- Хронические воспалительные процессы простатовезикулярного комплекса.
- Воздействие экзогенных токсических факторов.
- Генетические нарушения.
- Тератозооспермия – процент морфологически нормальных сперматозоидов ниже референсных значений.
Причины патологических изменений в спермограмме
- Генетические (врожденные) заболевания.
- Токсическое воздействие алкоголя, лекарственных средств, рентгеновского и радиационного излучения).
- Вредное воздействие соединений свинца, ртути
- Хронические воспалительные заболевания половых органов (простатит, везикулит), например, хламидийной этиологии.
- Варикоцеле.
- Гормональные нарушения (требуется дополнительное определение уровня ФСГ № 59, ЛГ № 60, тестостерона № 64, пролактина № 61).
- Нарушение проходимости семявыносящих протоков.
Индекс тератозооспермии ИТЗ (ITZ)
Это оценка множественных дефектов. Сперматозоиды с патологической морфологией часто имеют множественные дефекты (головки, шейки, жгутика, патологическую цитоплазматическую каплю или комбинацию этих дефектов). Детальная оценка встречаемости морфологических аномалий может быть полезнее, чем простой расчет процента морфологически нормальных сперматозоидов, особенно при изучении степени влияния повреждающих факторов на сперматогенез человека. Чем выше индекс, тем больше сперматозоидов с множественными дефектами.
Детальная оценка встречаемости морфологических аномалий может быть полезнее, чем простой расчет процента морфологически нормальных сперматозоидов, особенно при изучении степени влияния повреждающих факторов на сперматогенез человека. Чем выше индекс, тем больше сперматозоидов с множественными дефектами.
Референсные значения
Среднее значение ИТЗ у мужчин в парах с бесплодием 1,8; в фертильных парах 1,5.
Спермограмма по Крюгеру в Москве: цена 1607 руб.
Оценка взаимодействия сперматозоидов и цервикальной слизи: Тест Курцрока-Мюллера ( in vitro)
Цель теста – оценить параметры цервикальной слизи в середине менструального цикла и оценить поступательное движение сперматозоидов и их поведение при пенетрации в цервикальную слизь. Вязкая негомогенная слизь, наличие лейкоцитов, клеточного детрита, присутствие антиспермальных антител и др. – являются препятствием прохождения сперматозоидов вглубь ЦС и, как следствие, причиной бесплодия. Удалив эти нарушения можно дождаться желаемой беременности.
Удалив эти нарушения можно дождаться желаемой беременности.
Цервикальная слизь способствует миграции сперматозоидов в ограниченный период менструального цикла (середине цикла), когда насыщенная эстрогенами цервикальная слизь благоприятна для пенетрации сперматозоидов. Период времени, в течении которого сперматозоиды могут пенетрировать в цервикальную слизь, значительно варьируется у женщин и может изменяться у одной и той же пациентки от одного менструального цикла к другому.
Как проводится тест Курцрока-Мюллера?
- Забор цервикальной слизи проводится как можно ближе к дню овуляции. Инсулиновым шприцем (без иглы) возьмите цервикальную слизь из цервикального канала и поместите в пустую полиэтиленовую пробирку – эппендорф. Подпишите пробирку и заполните бланк-направление, положите в конверт для транспортировки. Слизь может храниться до 5 суток в холодильнике.
- Муж отдельно сдает спермограмму в тот день, когда пробирка со слизью будет доставлена в лабораторию.
 Подготовка для сдачи спермы такая же, как и при сдачи спермограммы.
Подготовка для сдачи спермы такая же, как и при сдачи спермограммы. - После проведения анализа врач и пациент (по желанию) получают результат с заключением по электронной почте.
- Врачи лаборатории готовы ответить на все вопросы и уточнить детали.
Плохая спермограмма ( разновидности отклонений)
Правильная подготовка к сдачи анализа отражает реальное состояние сперматогенеза пациента на данный период времени. Маленькое половое воздержание, потеря материала во время сдачи анализа, вирусные инфекции, высокая температура и обострения др. заболеваний приводит к нарушениям в анализе, а также большие физические нагрузки и стрессы.
Анализ спермограммы состоит из нескольких этапов.
Первый – определение физико-химических свойств. Объем (норма – больше или равно 1,5 мл) спермы зависит от выработки секрета дополнительными половыми железами: предстательной железой, семявыносящими протоками, придатка яичка, бульбоуретральными железами.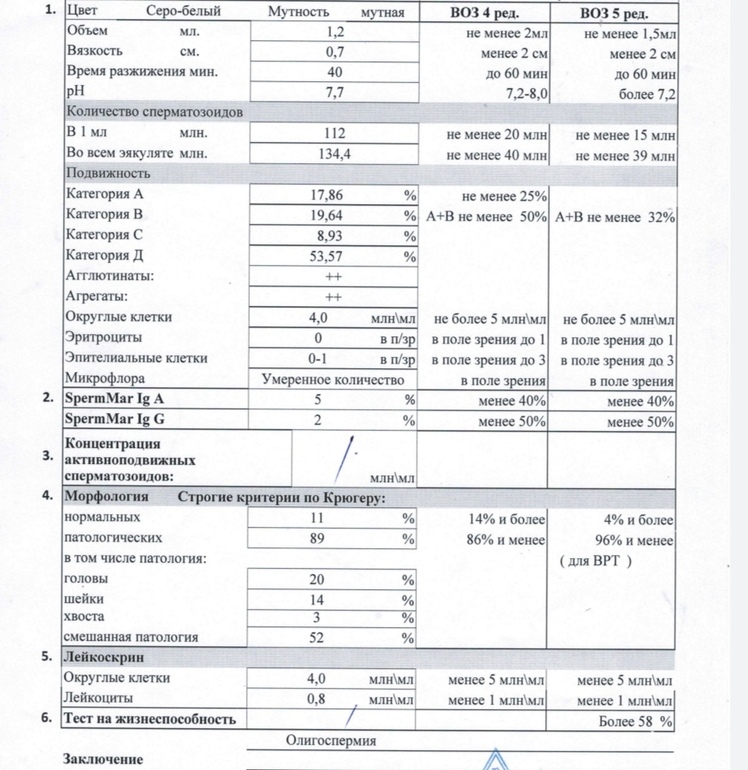 Если объем спермы снижен – олигоспермия, неоходимо учитывать возраст пациента и исключить потерю материала во время сдачи. Олигоспермия имеется при ретрогадной эякуляции, закупорке семявыносящих протоков, хроническом воспалении предстательной железы или семявыносящих протоков и др.
Если объем спермы снижен – олигоспермия, неоходимо учитывать возраст пациента и исключить потерю материала во время сдачи. Олигоспермия имеется при ретрогадной эякуляции, закупорке семявыносящих протоков, хроническом воспалении предстательной железы или семявыносящих протоков и др.
Аспермия – отсутствие эякулята
В норме цвет спермы – серовато-молочный, при маленьком количестве сперматозоидов или их отсутствии сперма полупрозрачная или совсем прозрачная. При наличии воспалительного процесса сперма становится желтовато-зеленой -пиоспермия, присутствие эритроцитов окрашивает в розовый или темно-бордовый цвет — гемоспермия.
Сперма разжижается в течении 1 часа и сразу после разжижения проводится микроскопическое исследование материала.
Концентрация сперматозоидов в 1мл должна быть больше или равна 15 млн/мл. Только самые активные сперматозоиды с прямолинейно-поступательным движением могут пройти свой длинный путь до яйцеклетки. Астенозооспермия- снижение количества подвижных сперматозоидов. Просчитывается 4 категории подвижности. Сперматозоиды, которые неподвижные окрашиваются на жизнеспособность и оцениваются живые они или мертвые. Некрозозооспермия – ставится, когда в эякуляте больше 42% мертвых сперматозоидов.
Астенозооспермия- снижение количества подвижных сперматозоидов. Просчитывается 4 категории подвижности. Сперматозоиды, которые неподвижные окрашиваются на жизнеспособность и оцениваются живые они или мертвые. Некрозозооспермия – ставится, когда в эякуляте больше 42% мертвых сперматозоидов.
Агглютинация сперматозоидов может быть «предвестником» наличия антиспермальных антител. Но даже когда отсутствует агглютинация ( склеивание подвижных сперматозоидов друг с другом), определение MAR-теста является обязательным исследованием после спермограммы. Агрегация (склеивание между собой неподвижных сперматозоидов) может присутствовать при воспалительных процессах.
Исследование морфологии сперматозоидов:
Окраска по Папаниколау дает возможность оценить форму сперматозоида по критериям Крюгера. В норме морфологически нормальных форм по ВОЗ-2010 должно быть больше или равно 4%. Морфологически нормальный сперматозоид имеет овальную форму головки с четким контуром, средняя часть располагается строго по центру головки и имеет такую же длину, что и головка, жгутик тоньше средней части и к концу своей длины сужается.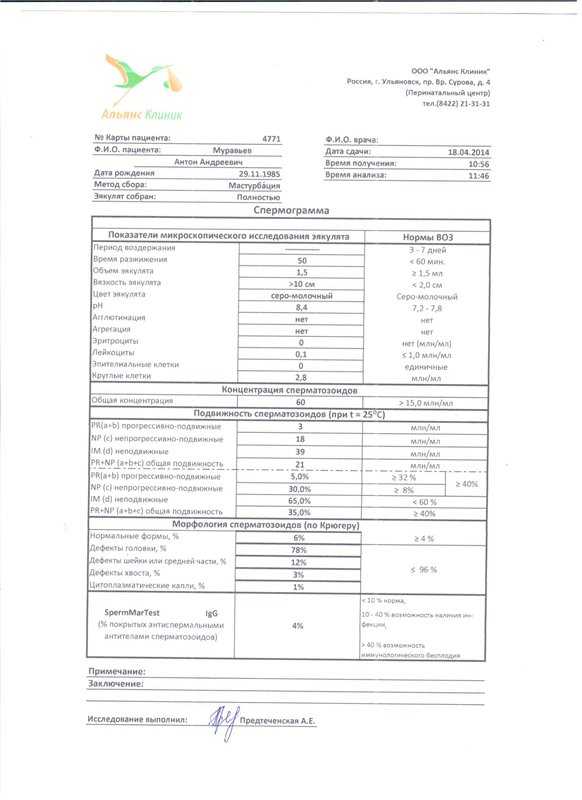 Часто встречается смешанная форма патологии сперматозоидов. Это когда в окрашенных мазках у одного сперматозоида имеются дефекты и головки, и средней части, и хвоста в разных сочетаниях.
Часто встречается смешанная форма патологии сперматозоидов. Это когда в окрашенных мазках у одного сперматозоида имеются дефекты и головки, и средней части, и хвоста в разных сочетаниях.
Тератозооспермия – количество патологически измененных форм сперматозоидов превышает допустимые значения (референсные).
Оценка клинической ценности строгих морфологических критериев Крюгера по сравнению с критериями четвертого издания Всемирной организации здравоохранения
F S Rep. 2021 Jun; 2(2): 176–180.
Опубликовано в Интернете 19 апреля 2021 г. doi: 10.1016/j.xfre.2021.04.003
Гал Уолд, бакалавр искусств, Нахид Панджани, доктор медицины, магистр здравоохранения, Рассел Хейден, доктор медицины, Мириам Фелисиано, бакалавр наук, Ванесса Дад , и Марк Гольдштейн, доктор медицины, доктор наук, Hon ∗
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
Цель
Оценить, добавляет ли более новая строгая морфология Крюгера (WHO5; норма ≥4%) какое-либо клиническое значение, выходящее за рамки критериев четвертого издания Всемирной организации здравоохранения (WHO4; норма ≥14%).
Дизайн
Ретроспективное исследование.
Установка
Больница третьего уровня.
Пациент(ы)
Мужчины без известной азооспермии, у которых был анализ спермы (СА), собранный за 10-летний период времени.
Вмешательство(я)
Морфологическая классификация в соответствии со строгими критериями Крюгера ВОЗ5 и критериями ВОЗ4.
Показатели основных результатов
Корреляция между морфологическими классификациями ВОЗ5 и ВОЗ4.
Результат(ы)
Всего за период исследования было выявлено 4510 СА. Из них обе морфологии Крюгера, ВОЗ5 и ВОЗ4, были включены в 932 СА (20,7%) от общего числа 691 мужчины. Медиана возраста мужчин составила 37 лет (межквартильный размах 32,0–43,8 года). Средний (±SD) объем спермы, концентрация сперматозоидов и их подвижность составили 2,6 ± 1,4 мл, 50,0 ± 35,6 × 10 6 /мл и 53,1% ± 18,6% соответственно. Корреляция между оценками морфологии ВОЗ4 и ВОЗ5 была высокой (коэффициент корреляции Спирмена = 0,94). Только 545 (58,5%) из 932 СА имели аномальную морфологию Крюгера по ВОЗ5, из которых 543 (99,6%) из 545 также имели аномальную морфологию по критериям ВОЗ4.
Только 545 (58,5%) из 932 СА имели аномальную морфологию Крюгера по ВОЗ5, из которых 543 (99,6%) из 545 также имели аномальную морфологию по критериям ВОЗ4.
Заключение(я)
Морфологические критерии Крюгера ВОЗ5 и ВОЗ4 тесно коррелируют между собой. Только двое мужчин (0,4%) с аномальной морфологией Крюгера имели нормальную морфологию ВОЗ4. Учитывая ограниченную прогностическую ценность морфологии сперматозоидов, дополнительные затраты и усилия по критериям Крюгера не могут быть оправданы вместо или в дополнение к классификации ВОЗ4.
Ключевые слова: I бесплодие, анализ спермы, морфология сперматозоидов
Обсудить: d-20-00256
Мужской фактор бесплодия является причиной до 50% случаев бесплодия (1, 2). Анализ спермы (СА) является минимальным и золотым стандартом оценки мужского бесплодия (3). По данным Американской урологической ассоциации, два образца должны быть получены с интервалом не менее 4 недель и после 2–7-дневного периода воздержания (3, 4).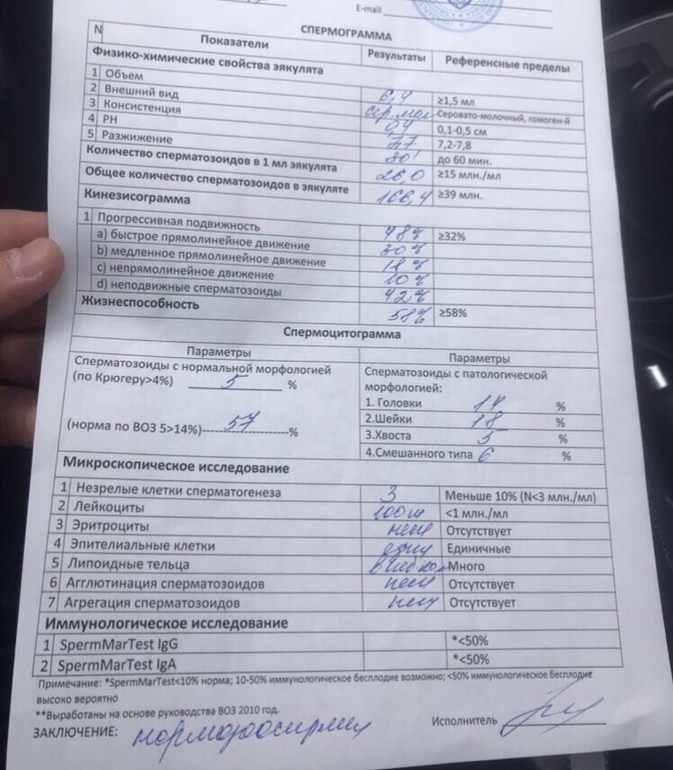 Всемирная организация здравоохранения (ВОЗ) устанавливает стандартные пороговые значения параметров спермы на основе больших подмножеств фертильных лиц, причем самая последняя версия опубликована в 2010 г. (ВОЗ5), а предыдущая версия (ВОЗ4) опубликована в 1919 г.99 (4, 5). Однако прогностическая ценность параметров спермы для выявления пациентов с субфертильностью остается низкой (6, 7). В частности, для морфологии пороговое значение было снижено с 14 % в издании 1999 г. до 4 % в издании 2010 г. Крюгер также модифицировал фактические критерии оценки морфологии сперматозоидов в дополнение к изменению отсечки (4).
Всемирная организация здравоохранения (ВОЗ) устанавливает стандартные пороговые значения параметров спермы на основе больших подмножеств фертильных лиц, причем самая последняя версия опубликована в 2010 г. (ВОЗ5), а предыдущая версия (ВОЗ4) опубликована в 1919 г.99 (4, 5). Однако прогностическая ценность параметров спермы для выявления пациентов с субфертильностью остается низкой (6, 7). В частности, для морфологии пороговое значение было снижено с 14 % в издании 1999 г. до 4 % в издании 2010 г. Крюгер также модифицировал фактические критерии оценки морфологии сперматозоидов в дополнение к изменению отсечки (4).
Наблюдаемое снижение числа морфологически нормальных сперматозоидов за последние несколько десятилетий объясняется, по крайней мере частично, более строгим подходом к оценке (8). Первоначально сообщалось, что в 15-летней серии мазков спермы доля сперматозоидов нормальной формы снизилась с 42,8% до 36,7%; однако повторная оценка образцов мазков показала минимальное изменение с 13,7% до 13,3% (9). Совсем недавно чрезмерная критичность критериев Крюгера обсуждалась из-за их противоречивой клинической полезности (8). В пятом издании руководства ВОЗ строгие критерии Крюгера требуют, чтобы внешне нормальные сперматозоиды измерялись по размеру головки и определялось, что если какая-либо одна структурная особенность (головка, внешний вид, ширина, длина, шейка или хвост) имеет дефект, то сперматозоиды считаются морфологически аномальными. Напротив, методология ВОЗ4 использует более либеральный подход, согласно которому сперматозоиды имеют более широкое определение нормальной морфологии (5).
Совсем недавно чрезмерная критичность критериев Крюгера обсуждалась из-за их противоречивой клинической полезности (8). В пятом издании руководства ВОЗ строгие критерии Крюгера требуют, чтобы внешне нормальные сперматозоиды измерялись по размеру головки и определялось, что если какая-либо одна структурная особенность (головка, внешний вид, ширина, длина, шейка или хвост) имеет дефект, то сперматозоиды считаются морфологически аномальными. Напротив, методология ВОЗ4 использует более либеральный подход, согласно которому сперматозоиды имеют более широкое определение нормальной морфологии (5).
Хотя исследования показали, что нормальные сперматозоиды Крюгера имеют лучший прогноз для экстракорпорального оплодотворения (10), появление интрацитоплазматической инъекции сперматозоидов может сделать этот утомительный анализ устаревшим. Кроме того, существуют ограниченные данные, описывающие время и стоимость классификации морфологии Крюгера . В этой статье мы оцениваем, охватывает ли строгая оценка Крюгера ВОЗ5 по морфологии дополнительных пациентов помимо версии ВОЗ4, учитывая дополнительные финансовые и трудовые последствия.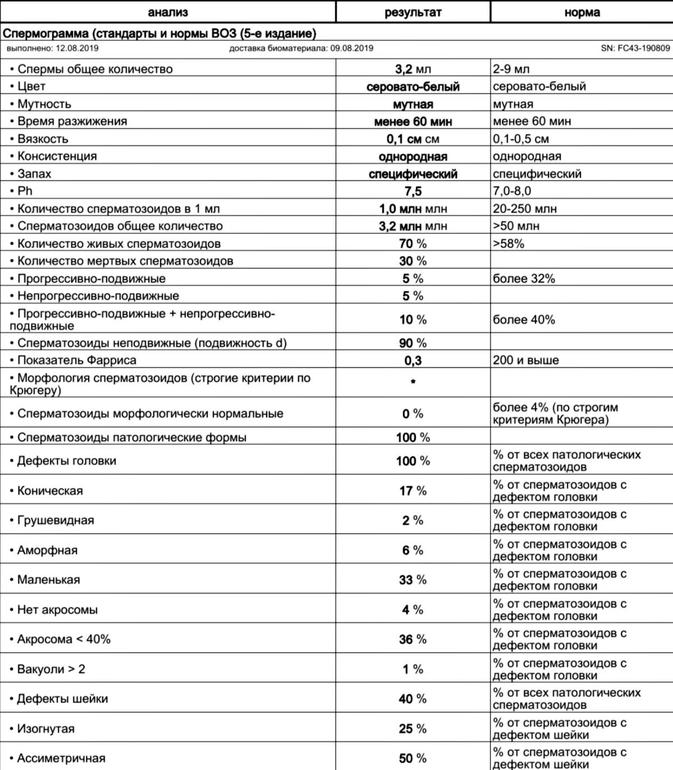 Мы предполагаем, что оценка морфологии сперматозоидов в соответствии с руководством ВОЗ4 и оценкой Крюгера ВОЗ5 будет тесно коррелировать9.0047 .
Мы предполагаем, что оценка морфологии сперматозоидов в соответствии с руководством ВОЗ4 и оценкой Крюгера ВОЗ5 будет тесно коррелировать9.0047 .
Исследуемая популяция
Утверждение исследования получено от Наблюдательного совета института Weill Cornell. Был завершен ретроспективный обзор карт из проспективно собранной базы данных в андрологической лаборатории Weill Cornell Medicine. Образцы анализировались в течение 10-летнего периода с января 2010 г. по декабрь 2019 г. Все образцы спермы были проверены и включены только в том случае, если СА содержала морфологические показатели по методам ВОЗ4 и ВОЗ5. Мужчины с азооспермией и/или неполными данными были исключены.
Сбор проб
Всем лицам были предоставлены инструкции по сбору проб, включая сбор после самостимуляции в чистый контейнер. Образцы были немедленно предоставлены в лабораторию для обработки андрологом.
Образцы готовили в соответствии с лабораторным руководством ВОЗ с использованием предметных стекол CELL-VU Pre-Stained Morphology (Millennium Sciences, Inc; Нью-Йорк, штат Нью-Йорк) (4, 5). Обученный андролог систематически оценивал в общей сложности 100 клеток в четырех различных областях каждого предметного стекла при увеличении в 400 раз. Морфология сперматозоидов характеризовалась двумя наборами критериев, основанных на руководстве ВОЗ. Во-первых, образцы оценивались с использованием издания ВОЗ4, которое включало оценку морфологии сперматозоидов на основе нормального внешнего вида головок, средних частей и хвостов, для которых использовалось пороговое значение ≥14%. Во-вторых, образцы затем оценивались с использованием издания ВОЗ5, которое требовало отсечки ≥4% и строгой морфометрической оценки характеристик сперматозоидов (4, 11).
Обученный андролог систематически оценивал в общей сложности 100 клеток в четырех различных областях каждого предметного стекла при увеличении в 400 раз. Морфология сперматозоидов характеризовалась двумя наборами критериев, основанных на руководстве ВОЗ. Во-первых, образцы оценивались с использованием издания ВОЗ4, которое включало оценку морфологии сперматозоидов на основе нормального внешнего вида головок, средних частей и хвостов, для которых использовалось пороговое значение ≥14%. Во-вторых, образцы затем оценивались с использованием издания ВОЗ5, которое требовало отсечки ≥4% и строгой морфометрической оценки характеристик сперматозоидов (4, 11).
Статистический анализ
Возраст пациента был рассчитан электронным способом с использованием даты взятия образца. Период воздержания регистрировали в днях. Корреляцию между нормальной морфологией сперматозоидов по ВОЗ4 и ВОЗ5 оценивали с помощью коэффициента корреляции Спирмена. Для анализа субструктур сперматозоидов использовалась многопараметрическая модель логистической регрессии для прогнозирования морфологической классификации в соответствии с процентом дефектов головки и хвоста. Все статистические анализы были выполнены с помощью GraphPad Prism (v 8.4.2) (программное обеспечение GraphPad; Сан-Диего, Калифорния).
Все статистические анализы были выполнены с помощью GraphPad Prism (v 8.4.2) (программное обеспечение GraphPad; Сан-Диего, Калифорния).
В период с января 2010 г. по декабрь 2019 г. было выявлено в общей сложности 4510 SA (). В общей сложности 932 СА от 691 мужчины включали морфологическую оценку с использованием критериев ВОЗ4 и ВОЗ5. Демографические данные обобщены в . Медиана возраста составила 37 лет (межквартильный диапазон [IQR], 32–43,8 года), а медиана периода воздержания составила 3 дня (IQR, 2,0–3,5 дня). Средний объем спермы, концентрация и подвижность сперматозоидов ± стандартное отклонение составили 2,6 ± 1,4 мл, 50,0 ± 35,6 × 10 6 /мл и 53,1% ± 18,6% соответственно. Средняя нормальная морфология сперматозоидов по ВОЗ4 и ВОЗ5 составила 6,4% ± 4,8% и 3,3% ± 3,2% соответственно.
Открыть в отдельном окне
Блок-схема критериев исключения из исследования. SAs = анализы спермы; WHO4 = Лабораторное руководство Всемирной организации здравоохранения, критерии четвертого издания; ВОЗ5 = Критерии Крюгера.
Таблица 1
Сводка демографических данных.
| Summary data | Mean ± SD | ||||
|---|---|---|---|---|---|
| Age (y) | 37 (32.0–43.8) a | ||||
| Abstinence period (d) | 3 (2.0–3.5) a | ||||
| Total SA analyzed | 932 | ||||
| Semen volume (mL) | 2.6 ± 1.4 | ||||
| Sperm concentration (millions/mL) | 50,0 ± 35,6 | ||||
| Моторичность спермы (%) | 53,1 ± 18,6 | ||||
| WHO4 Нормальная морфология сперма (%) | 6,4 | WHO4 Нормальная морфология сперма (%) | 6,4 | WHO4.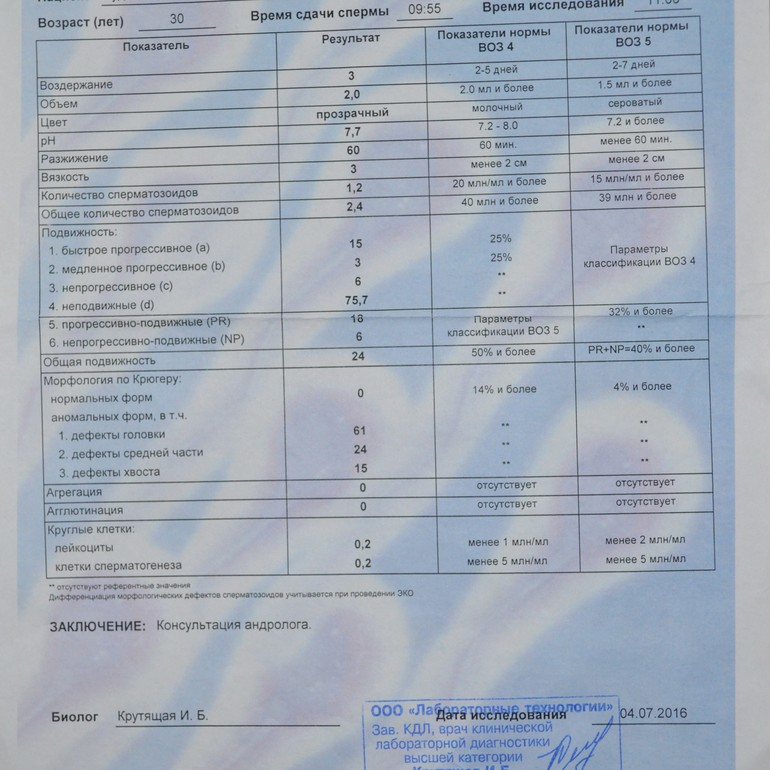 ) ) | 3.3 ± 3.2 |
Открыть в отдельном окне
Примечание : СА = анализы спермы; ВОЗ4 = критерии четвертого издания Всемирной организации здравоохранения; ВОЗ5 = Критерии Крюгера.
a Значения представлены как медиана (межквартильный размах).
По морфологическим критериям ВОЗ4 847 СА (90,9%) расценены как патологические. Из них 304 СА (35,9%) были нормальными по строгим критериям Крюгера. У пациентов с патологической морфологией сперматозоидов по классификации WHO4, но нормальной по классификации WHO5 средний объем спермы, концентрация сперматозоидов и их подвижность составляли 2,6 ± 1,3 мл, 68,6 ± 31,1 × 10 9 .0007 6 /мл и 60,5% ± 8,5% соответственно.
Коэффициент корреляции Спирмена морфологии Крюгера ВОЗ5 и ВОЗ4 составил r = 0,94 ( P <0,0001) (). Только 545 СА (58,5%) имели аномальную морфологию по Крюгеру по ВОЗ5, из которых 543 (99,6%) из 545 также имели аномальную морфологию по ВОЗ4. Остальные два пациента (0,4%) имели аномальную морфологию сперматозоидов только по классификации Крюгера.
Остальные два пациента (0,4%) имели аномальную морфологию сперматозоидов только по классификации Крюгера.
Открыть в отдельном окне
Взаимосвязь лабораторного руководства Всемирной организации здравоохранения, четвертое издание (ВОЗ4) и оценки морфологии Крюгера ВОЗ5. Согласованность: г = 0,9352; P <.0001.
Анализ спермы с низким процентом нормальной морфологии сперматозоидов был связан с высоким процентом дефектов субструктуры (). При прогнозировании морфологии в соответствии с ВОЗ4 отношения шансов для дефектов головы и хвоста составляли 1,30 (95% доверительный интервал [ДИ], 1,24–1,38) и 1,63 (95% ДИ, 1,41–1,98) соответственно. При прогнозировании морфологии по строгим критериям Крюгера отношение шансов дефектов головы и хвоста составило 1,14 (95% ДИ, 1,11–1,78) и 1,43 (95% ДИ, 1,11–1,78).5% ДИ, 1,33–1,55) соответственно.
Открыть в отдельном окне
Взаимосвязь морфологии сперматозоидов и дефектов субструктуры. ( A ) Ассоциация морфологии Крюгера WHO5 с дефектами головы и хвоста. ( B ) Лабораторное руководство Ассоциации Всемирной организации здравоохранения, четвертое издание (ВОЗ4), оценка морфологии с дефектами головы и хвоста.
( B ) Лабораторное руководство Ассоциации Всемирной организации здравоохранения, четвертое издание (ВОЗ4), оценка морфологии с дефектами головы и хвоста.
Анализ спермы остается золотым стандартом в оценке мужского бесплодия и включает множество параметров. Морфология сперматозоидов претерпела значительные изменения в ходе эволюции руководящих принципов ВОЗ с 1999 и 2010. Наше исследование иллюстрирует значительную корреляцию ( r = 0,94) между морфологическими критериями Крюгера ВОЗ5 и ВОЗ4. Только 2 (0,4%) из 545 мужчин с аномальной морфологией Крюгера WHO5 имели нормальную морфологию WHO4. С нашей моделью логистической регрессии дефекты головы и хвоста предсказывали классификацию морфологии сперматозоидов по обоим наборам критериев.
Морфологические дефекты сперматозоидов обычно носят смешанный характер и не ограничиваются внешними структурными аномалиями. Сперматозоиды с морфологическими дефектами обычно имеют более низкий потенциал оплодотворения, возможно, из-за других внутренних проблем, таких как повышенная фрагментация ДНК, повышенная частота структурных хромосомных аберраций, незрелый хроматин и анеуплоидия (12, 13, 14, 15). Тем не менее, в большинстве случаев оплодотворение и беременность с помощью вспомогательных репродуктивных технологий возможны при низком проценте нормальных форм и разнообразии морфологических проявлений (16). Однако одним редким исключением являются сперматозоиды с округлой головкой (глобозооспермия), у которых отсутствуют акросомные структуры и их содержимое. С частотой в бесплодной популяции <0,05% пациентки с глобозооспермией имеют более низкие показатели оплодотворения при интрацитоплазматической инъекции сперматозоидов, хотя сообщалось о некоторых беременностях (11). В дополнение к уменьшенной способности связываться с блестящей оболочкой и проникать в ооцит, эти сперматозоиды, как было показано, имеют структурные аномалии хроматина и дефицит фактора активации ооцитов (17, 18). Точно так же аномальные функции сперматозоидов, а также низкие показатели оплодотворения и беременности наблюдались у пациентов с синдромом короткого хвоста и сперматозоидами с маленькой или большой головкой (19).
Тем не менее, в большинстве случаев оплодотворение и беременность с помощью вспомогательных репродуктивных технологий возможны при низком проценте нормальных форм и разнообразии морфологических проявлений (16). Однако одним редким исключением являются сперматозоиды с округлой головкой (глобозооспермия), у которых отсутствуют акросомные структуры и их содержимое. С частотой в бесплодной популяции <0,05% пациентки с глобозооспермией имеют более низкие показатели оплодотворения при интрацитоплазматической инъекции сперматозоидов, хотя сообщалось о некоторых беременностях (11). В дополнение к уменьшенной способности связываться с блестящей оболочкой и проникать в ооцит, эти сперматозоиды, как было показано, имеют структурные аномалии хроматина и дефицит фактора активации ооцитов (17, 18). Точно так же аномальные функции сперматозоидов, а также низкие показатели оплодотворения и беременности наблюдались у пациентов с синдромом короткого хвоста и сперматозоидами с маленькой или большой головкой (19). , 20, 21). К сожалению, строгие критерии не позволяют стратифицировать сперматозоиды на основе успеха оплодотворения. Крюгер группирует генетические дефекты, такие как глобозооспермия и синдром короткого хвоста, с морфологически аномальными сперматозоидами потенциально фертильных пациентов в подпороговую (<4%) категорию. Это усиливает отсутствие прогностической ценности морфологических критериев Крюгера и их неспособность выделить пациентов с наибольшим риском бесплодия.
, 20, 21). К сожалению, строгие критерии не позволяют стратифицировать сперматозоиды на основе успеха оплодотворения. Крюгер группирует генетические дефекты, такие как глобозооспермия и синдром короткого хвоста, с морфологически аномальными сперматозоидами потенциально фертильных пациентов в подпороговую (<4%) категорию. Это усиливает отсутствие прогностической ценности морфологических критериев Крюгера и их неспособность выделить пациентов с наибольшим риском бесплодия.
В ходе многочисленных исследований изучалось влияние морфологии сперматозоидов Крюгера на успех внутриматочной инсеминации и экстракорпорального оплодотворения (22, 23). Систематический обзор и метаанализ 20 обсервационных исследований не выявили клинических или статистических различий в частоте наступления беременности при внутриматочной инсеминации при сравнении мужчин с пороговыми значениями >4% и <4% (24). Кроме того, в исследовании рассматривался порог в 1% и также не было обнаружено явных различий. Ковач и соавт. (25) далее сообщил, что 290,2% мужчин с нулевыми нормальными формами не нуждались во вспомогательных репродуктивных технологиях при первой беременности, а 75% когорты не нуждались в экстракорпоральном оплодотворении. Как указано в заявлении Американской ассоциации урологов о передовой практике, морфология сперматозоидов по строгим критериям Крюгера не является прогностическим показателем фертильности, и ее использование в качестве изолированного инструмента для принятия клинических решений не рекомендуется (3). По сути, процесс анализа образцов спермы в соответствии со строгими критериями Крюгера может не иметь никакой клинической ценности.
(25) далее сообщил, что 290,2% мужчин с нулевыми нормальными формами не нуждались во вспомогательных репродуктивных технологиях при первой беременности, а 75% когорты не нуждались в экстракорпоральном оплодотворении. Как указано в заявлении Американской ассоциации урологов о передовой практике, морфология сперматозоидов по строгим критериям Крюгера не является прогностическим показателем фертильности, и ее использование в качестве изолированного инструмента для принятия клинических решений не рекомендуется (3). По сути, процесс анализа образцов спермы в соответствии со строгими критериями Крюгера может не иметь никакой клинической ценности.
Хотя клинические последствия аномальной морфологии сперматозоидов остаются спорными, важно признать, что аномальная маркировка АС может вызывать дополнительное беспокойство у пациентов. Диагноз бесплодия может быть большим бременем для пациентов и может способствовать возникновению дополнительных психологических проблем, таких как повышенный уровень стресса и депрессии (26, 27). Учитывая более высокое пороговое значение нормальной морфологии сперматозоидов, в издании ВОЗ4 больше пациентов могут считаться аномальными, чем в противном случае. В нашем исследовании мы демонстрируем 35,9% лиц с аномальной морфологией сперматозоидов в рамках ВОЗ4 считались имеющими нормальную морфологию в соответствии с ВОЗ5. Примечательно, что средний объем, концентрация и подвижность спермы у этих пациентов были такими же, как и у всей когорты. Учитывая их нормальные параметры спермы, их морфологию спермы не следует использовать изолированно для принятия прогностических или терапевтических решений.
Учитывая более высокое пороговое значение нормальной морфологии сперматозоидов, в издании ВОЗ4 больше пациентов могут считаться аномальными, чем в противном случае. В нашем исследовании мы демонстрируем 35,9% лиц с аномальной морфологией сперматозоидов в рамках ВОЗ4 считались имеющими нормальную морфологию в соответствии с ВОЗ5. Примечательно, что средний объем, концентрация и подвижность спермы у этих пациентов были такими же, как и у всей когорты. Учитывая их нормальные параметры спермы, их морфологию спермы не следует использовать изолированно для принятия прогностических или терапевтических решений.
Насколько нам известно, ни в одном из опубликованных исследований не изучались трудовые и финансовые различия между морфологической классификацией Крюгера и классификацией предыдущих изданий ВОЗ. Однако наше учреждение собрало внутренние данные, иллюстрирующие несоответствие. В зависимости от плана медицинского страхования стоимость полного SA (CSA) с критериями WHO4 в Нью-Йорке варьируется от 125 до 415 долларов. Напротив, полная SA с критериями Крюгера колеблется в цене от 175 до 465 долларов. Как ни странно, опытному андрологу, такому как участвовавший в нашем исследовании, требуется примерно 10 минут для классификации каждой пробы в соответствии с ВОЗ4, а тем, у кого нет опыта, требуется не менее 20 минут. Для морфологии Крюгера опытному андрологу также требуется 10 минут, но начинающим техникам требуется 20–30 минут на образец из-за сложности использования окулярной линейки для точного измерения субструктур сперматозоидов. Для практических целей, согласно нашему неподтвержденному опыту, морфология Крюгера стоит как минимум на 50 долларов дороже и является более трудоемким процессом для неопытного андролога. Таким образом, дополнительные затраты и усилия для анализа строгой морфологии еще больше подкрепляют отказ от использования спорной системы классификации, которая обеспечивает ограниченную клиническую полезность.
Напротив, полная SA с критериями Крюгера колеблется в цене от 175 до 465 долларов. Как ни странно, опытному андрологу, такому как участвовавший в нашем исследовании, требуется примерно 10 минут для классификации каждой пробы в соответствии с ВОЗ4, а тем, у кого нет опыта, требуется не менее 20 минут. Для морфологии Крюгера опытному андрологу также требуется 10 минут, но начинающим техникам требуется 20–30 минут на образец из-за сложности использования окулярной линейки для точного измерения субструктур сперматозоидов. Для практических целей, согласно нашему неподтвержденному опыту, морфология Крюгера стоит как минимум на 50 долларов дороже и является более трудоемким процессом для неопытного андролога. Таким образом, дополнительные затраты и усилия для анализа строгой морфологии еще больше подкрепляют отказ от использования спорной системы классификации, которая обеспечивает ограниченную клиническую полезность.
Наше исследование имеет некоторые важные ограничения. Это ретроспективный обзор диаграмм из проспективно собранной базы данных СА, что ограничивает нашу способность измерять ключевые параметры, такие как оплодотворение или исходы беременности. Хотя все образцы спермы в этом исследовании были исследованы одним андрологом с более чем 30-летним опытом работы в нашем учреждении, нельзя игнорировать возможность систематической ошибки измерения, поскольку другой андролог не проводил независимой проверки образцов. Наконец, некоторые пациенты предоставили несколько образцов спермы. Хотя наша статья была направлена на изучение корреляции двух систем классификации, можно утверждать, что эти повторяющиеся выборки не были независимыми друг от друга и могли повлиять на наши результаты.
Хотя все образцы спермы в этом исследовании были исследованы одним андрологом с более чем 30-летним опытом работы в нашем учреждении, нельзя игнорировать возможность систематической ошибки измерения, поскольку другой андролог не проводил независимой проверки образцов. Наконец, некоторые пациенты предоставили несколько образцов спермы. Хотя наша статья была направлена на изучение корреляции двух систем классификации, можно утверждать, что эти повторяющиеся выборки не были независимыми друг от друга и могли повлиять на наши результаты.
Учитывая ограниченную прогностическую ценность морфологии сперматозоидов, дополнительные затраты и усилия, связанные с проведением строгой морфометрической оценки с использованием строгих критериев Крюгера, могут быть неоправданными по сравнению с более простой морфологической оценкой ВОЗ4. Необходима дальнейшая работа, чтобы установить корреляцию с исходами беременности, чтобы определить оптимальную стратегию оценки. Несмотря на то, что оценка широко признана утомительной, в дальнейших исследованиях следует провести анализ затрат, определяющий объем работы, необходимой для выполнения критериев Крюгера.
Авторы благодарят сотрудников Центра репродуктивной медицины и хирургии Weill Cornell Medicine, отделение урологии.
Г.В. нечего раскрывать. Н.П. поддерживается Фондом Фредерика Дж. и Терезы Доу Уоллес Нью-Йоркского общественного фонда. R.H. нечего раскрывать. М.Ф. нечего раскрывать. В.Д. нечего раскрывать. М.Г. нечего раскрывать.
1. Кумар Н., Сингх А.К. Тенденции мужского фактора бесплодия, важная причина бесплодия: обзор литературы. J Hum Reprod Sci. 2015;8:191–196. [PMC free article] [PubMed] [Google Scholar]
2. Thonneau P., Marchand S., Tallec A., Ferial M.L., Ducot B., Lansac J. Заболеваемость и основные причины бесплодия среди постоянного населения (1 850 000 человек). ) трех регионов Франции (1988–1989 гг.) Hum Reprod. 1991; 6: 811–816. [PubMed] [Google Scholar]
3. Jarow J., Sigman M., Kolettis P., Lipshultz L., McClure R., Nangia A. Образование и исследования Американской урологической ассоциации. Inc. Доступно по адресу: https://www. auanet.org/guidelines/archived-documents/male-infertility-optimal-evaluation-best-practice-statement. По состоянию на 20 июня 2020 г.; 2010. Оптимальная оценка бесплодия у мужчин: Заявление о передовом опыте AUA. [Академия Google]
auanet.org/guidelines/archived-documents/male-infertility-optimal-evaluation-best-practice-statement. По состоянию на 20 июня 2020 г.; 2010. Оптимальная оценка бесплодия у мужчин: Заявление о передовом опыте AUA. [Академия Google]
4. Всемирная организация здравоохранения. 5-е изд. Всемирная организация здравоохранения; Швейцария: 2010. Лабораторное руководство по исследованию и обработке спермы человека. [Google Scholar]
5. Всемирная организация здравоохранения . 4-е изд. Пресс-синдикат Кембриджского университета; Кембридж: 1999. Лабораторное руководство по исследованию спермы человека и взаимодействия сперматозоидов и цервикальной слизи. [Google Scholar]
6. Патель А.С., Леонг Дж.Ю., Рамасами Р. Прогнозирование мужского бесплодия по лабораторному руководству Всемирной организации здравоохранения по оценке анализа спермы: систематический обзор. Араб Дж Урол. 2018;16:96–102. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Chen X., Zhang W., Luo Y., Long X. , Sun X. Прогностическое значение параметров спермы в исходе беременности при экстракорпоральном оплодотворении. Андрология. 2009;41:111–117. [PubMed] [Google Scholar]
, Sun X. Прогностическое значение параметров спермы в исходе беременности при экстракорпоральном оплодотворении. Андрология. 2009;41:111–117. [PubMed] [Google Scholar]
8. Menkveld R. Клиническое значение низкой нормальной морфологической ценности сперматозоидов, предложенной в пятом издании Лабораторного руководства ВОЗ по исследованию и обработке спермы человека. Азиат Джей Андрол. 2010;12:47–58. [Бесплатная статья PMC] [PubMed] [Google Scholar]
9. Horte A., Vierula M., Toppari J., Suominen J. Переоценка морфологии сперматозоидов в архивных мазках спермы за период 1980-1994 гг. Int J Androl. 2001; 24:120–124. [PubMed] [Google Scholar]
10. Крюгер Т.Ф., Акоста А.А., Симмонс К.Ф., Суонсон Р.Дж., Матта Дж.Ф., Оэнингер С. Прогностическое значение аномальной морфологии сперматозоидов при экстракорпоральном оплодотворении. Фертил Стерил. 1988; 49: 112–117. [PubMed] [Google Scholar]
11. Крюгер Т.Ф., Франкен Д.Р., редакторы. Атлас оценки морфологии спермы человека. Тейлор и Фрэнсис; Лондон: 2004. [Google Scholar] 9.0003
Тейлор и Фрэнсис; Лондон: 2004. [Google Scholar] 9.0003
12. Гандини Л., Ломбардо Ф., Паоли Д., Капонеккья Л., Фамилиари Г., Верленгия С. Изучение апоптотической фрагментации ДНК в сперматозоидах человека. Хум Репрод. 2000;15:830–839. [PubMed] [Google Scholar]
13. Lee J.D., Kamiguchi Y., Yanagimachi R. Анализ строения хромосом сперматозоидов человека с нормальной и аберрантной морфологией головки после инъекции в ооциты мыши. Хум Репрод. 1996; 11:1942–1946. [PubMed] [Google Scholar]
14. Dadoune J.P., Mayaux M.J., Guihard-Moscato M.L. Корреляция между дефектами конденсации хроматина сперматозоидов человека, окрашенных анилиновым синим, и характеристиками спермы. Андрология. 1988;20:211–217. [PubMed] [Google Scholar]
15. Martin R.H., Rademaker A.W., Greene C., Ko E., Hoang T., Barclay L. Сравнение частоты хромосомных аномалий сперматозоидов у мужчин с легкой, средней и тяжелой олигозооспермия. Биол Репрод. 2003; 69: 535–539. [PubMed] [Google Scholar]
16. Хоталинг Дж.М., Смит Дж.Ф., Розен М., Мюллер Ч.Х., Уолш Т.Дж. Взаимосвязь между изолированной тератозооспермией и клинической беременностью после экстракорпорального оплодотворения с интрацитоплазматической инъекцией спермы или без нее: систематический обзор и метаанализ. Фертил Стерил. 2011;95:1141–1145. [PubMed] [Google Scholar]
Хоталинг Дж.М., Смит Дж.Ф., Розен М., Мюллер Ч.Х., Уолш Т.Дж. Взаимосвязь между изолированной тератозооспермией и клинической беременностью после экстракорпорального оплодотворения с интрацитоплазматической инъекцией спермы или без нее: систематический обзор и метаанализ. Фертил Стерил. 2011;95:1141–1145. [PubMed] [Google Scholar]
17. Рыбушкин А., Дозорцев Д., Пелинк М.Дж., Де Саттер П., Донт М. Анализ активирующей способности ооцитов и хромосомного набора круглоголовых сперматозоидов человека при их инъекции мышам. ооциты. Хум Репрод. 1996; 11: 2170–2175. [PubMed] [Google Scholar]
18. Викари Э., Пердичицци А., Де Пальма А., Буррелло Н., Д’Агата Р., Калоджеро А.Э. Глобозооспермия связана с аномалиями структуры хроматина: клинический случай. Хум Репрод. 2002;17:2128–2133. [PubMed] [Академия Google]
19. Чемес Х.Е. Фенотипы патологии спермы: генетические и приобретенные формы у мужчин с бесплодием. Дж Андрол. 2000; 21: 799–808. [PubMed] [Google Scholar]
20. Кихайле П., Хироцуру К., Кумасако Ю., Мисуми Дж., Уцуномия Т. Частота оплодотворения сперматозоидов с маленькой головкой при обычном ЭКО и ИКСИ. Арх Андрол. 2003; 49: 327–329. [PubMed] [Google Scholar]
Кихайле П., Хироцуру К., Кумасако Ю., Мисуми Дж., Уцуномия Т. Частота оплодотворения сперматозоидов с маленькой головкой при обычном ЭКО и ИКСИ. Арх Андрол. 2003; 49: 327–329. [PubMed] [Google Scholar]
21. Chelli M.H., Albert M., Ray P.F., Guthauser B., Izard V., Hammoud I. Может ли интрацитоплазматическая морфологически отобранная инъекция сперматозоидов использоваться для выбора головок сперматозоидов нормального размера у пациентов с бесплодием с макроцефальным синдромом головки сперматозоида? Фертил Стерил. 2010;93:1347.e1–1347.e5. [PubMed] [Google Scholar]
22. Keegan B.R., Barton S., Sanchez X., Berkeley A.S., Krey L.C., Grifo J. Изолированная тератозооспермия не влияет на результат экстракорпорального оплодотворения и не является показанием для интрацитоплазматической инъекции спермы. Фертил Стерил. 2007; 88: 1583–1588. [PubMed] [Google Scholar]
Изолированная аномальная строгая морфология не является противопоказанием для внутриматочной инсеминации. Андрология. 2015;3:1088–1093. [PubMed] [Google Scholar]
2015;3:1088–1093. [PubMed] [Google Scholar]
24. Кон Т.П., Кон Дж.Р., Рамасами Р. Влияние морфологии сперматозоидов на успех беременности при внутриматочной инсеминации: систематический обзор и метаанализ. Дж Урол. 2018;199:812–822. [PubMed] [Google Scholar]
25. Kovac J.R., Smith R.P., Cajipe M., Lamb D.J., Lipshultz L.I. Мужчины с полным отсутствием нормальной морфологии сперматозоидов демонстрируют высокие показатели успеха без вспомогательных репродуктивных технологий. Азиат Джей Андрол. 2017;19:39–42. [Бесплатная статья PMC] [PubMed] [Google Scholar]
26. Нагурская М., Обжут Б., Ульман Д., Дармохвал-Коларз Д. Необходимость персонализированной медицины в борьбе со стрессом при лечении бесплодия. J Pers Med. 2021;11:56. [Бесплатная статья PMC] [PubMed] [Google Scholar]
27. Масуми С.З., Гарусян М., Хани С., Олиаей С.Р., Шаян А. Сравнение качества жизни, сексуального удовлетворения и удовлетворенности браком между фертильными и бесплодными парами. Int J Fertil Steril. 2016;10:290–296. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2016;10:290–296. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Морфология сперматозоидов | Университетский центр фертильности и ЭКО Лома Линда
Обзор морфологии сперматозоидов
- Морфология сперматозоидов относится к размеру, форме и внешнему виду сперматозоидов мужчины, которые при отклонении от нормы могут снижать фертильность и затруднять оплодотворение яйцеклетки женщины.
- Сперматозоиды могут иметь неправильную форму в зависимости от размера головки, наличия лишней головки и отсутствия головки или хвоста. Другие дефекты сперматозоидов включают изогнутый хвост, спиральный хвост, обрубленный хвост и отсутствие прикрепления хвоста в правильном месте.
- Для того, чтобы образец спермы считался потенциально способным к оплодотворению, необходимо, чтобы только 4 процента или более популяции сперматозоидов считались нормальными, используя «строгие» критерии морфологии.
- Некоторым парам потребуется использовать IUI, IVF или ICSI, чтобы повысить свои шансы стать родителями на основе результатов морфологии сперматозоидов.

Что такое морфология сперматозоидов?
Морфология сперматозоидов относится к форме сперматозоидов, которая включает размер головки и содержание ДНК головки (выявляемое окрашиванием ядра), внешний вид средней части и структуру хвоста. Форма головки важна, потому что она может повлиять на способность сперматозоидов проникать через внешнюю поверхность яйцеклетки женщины для ее оплодотворения.
Морфология сперматозоидов оценивается во время обычного анализа спермы, при котором сперматозоиды исследуются под микроскопом. Анализ спермы также исследует подвижность (способность к движению) и концентрацию присутствующих сперматозоидов.
Каждый мужчина, фертильный или бесплодный, имеет различный процент сперматозоидов аномальной формы. Существует множество факторов, которые могут привести к неправильной форме сперматозоидов, включая повышенную температуру яичек, воздействие токсичных химических веществ, инфекции и генетические особенности. Медицинский термин, обозначающий наличие у мужчины большого количества сперматозоидов неправильной формы, — тератозооспермия или тератоспермия.
Центр фертильности и ЭКО Лома Линда использует строгие критерии Крюгера для оценки морфологии сперматозоидов, которые используются большинством врачей. Ниже приведены баллы по строгим критериям Крюгера и их пояснения:
- Более 14 процентов сперматозоидов имеют нормальную морфологию – высокая вероятность фертильности
- 4-14 процентов – рождаемость немного снизилась
- 0-3 процента – фертильность крайне снижена.
Всемирная организация здравоохранения также опубликовала собственные критерии анализа спермы. По состоянию на 2010 год они считают идеальным составом образца для фертильности наличие 4 и более процентов сперматозоидов, имеющих нормальную морфологию.
Типы морфологии сперматозоидов
Сперматозоид нормальной формы
Нормальный сперматозоид будет иметь головку овальной формы, неповрежденную среднюю часть и один незакрученный хвост. Сперматозоиды с нормальной морфологией способны хорошо плавать и двигаться по прямой. Нормальная сперма также будет содержать здоровую генетическую информацию, а не слишком много или слишком мало хромосом, что характерно для спермы аномальной формы.
Нормальная сперма также будет содержать здоровую генетическую информацию, а не слишком много или слишком мало хромосом, что характерно для спермы аномальной формы.
Макроцефалия
Макроцефалия означает, что сперматозоиды имеют гигантскую головку. Эти типы сперматозоидов часто несут дополнительные хромосомы и затрудняют оплодотворение яйцеклетки женщины. Макроцефальные сперматозоиды могут быть вызваны гомозиготной мутацией гена киназы С aurora. Это означает, что, поскольку этот вид аномалий спермы может быть генетическим, отцы могут передать это состояние своим сыновьям.
Микроцефалия, или сперматозоиды с маленькой головкой
Микроцефалия — это когда головка сперматозоида меньше нормы, также известная как сперматозоиды с маленькой головкой. Сперматозоиды с маленькой головкой могут иметь дефектную акросому (карман ферментов в головке сперматозоида, используемый для проникновения в яйцеклетку) или уменьшенный генетический материал.
Сперма с булавочной головкой
Сперма с булавочной головкой , разновидность спермы с маленькой головкой, когда головка выглядит как булавка с минимальным содержанием отцовской ДНК или без него. Присутствие сперматозоидов с булавочной головкой может указывать на диабетическое состояние.
Сперматозоиды с конической головкой
Сперматозоиды с конической головкой представляют собой сперматозоиды с «сигарообразными» головками, которые могут указывать на наличие варикоцеле у мужчин или постоянное воздействие на мошонку мест с высокой температурой, например, ежедневное посещение горячей сауны. Эти сперматозоиды с конической головкой часто содержат аномальный хроматин или упаковку генетического материала отцовской ДНК. Аномальное число хромосом сперматозоидов, называемое анеуплоидией, было показано в сперматозоидах с конической головкой.
Сперматозоид с тонкой головкой
Экстремальный вариант сперматозоида с конической головкой —0047 «тонкая узкая» головка сперматозоиды с патологиями, внешне отличающимися от сперматозоидов с конической головкой. Сперматозоиды с тонкой головкой выявляются редко и могут быть связаны с разрывом ДНК, варикоцеле или нарушением формирования головки.
Сперматозоиды с тонкой головкой выявляются редко и могут быть связаны с разрывом ДНК, варикоцеле или нарушением формирования головки.
Деконденсация головки сперматозоида
Глобозооспермия, или состояние спермы с круглыми головками, представляет собой аномальную морфологию сперматозоидов, которая указывает либо на отсутствие акросомы, либо на отсутствие внутренних частей головки сперматозоида, ответственных за «активацию» или включение яйцеклетки. и запуск процесса оплодотворения. Разновидностью этого типа сперматозоидов является сперматозоид с деконденсирующей головкой, который наблюдается, когда сперматозоиды преждевременно начинают разрушать свое ядро, а распутывающийся материал ДНК заполняет всю головку сперматозоида.
Безголовые сперматозоиды
Безголовые сперматозоидов вообще не имеют головки и называются ацефалическими сперматозоидами или синдромом обезглавленных сперматозоидов. У них нет ни генетического материала, ни хромосом. Этот тип сперматозоидов может выглядеть как сперма с булавочной головкой, но при внимательном рассмотрении можно увидеть, что нет крошечной головки сперматозоида, придающей сперме вид рыхлой нити.
Этот тип сперматозоидов может выглядеть как сперма с булавочной головкой, но при внимательном рассмотрении можно увидеть, что нет крошечной головки сперматозоида, придающей сперме вид рыхлой нити.
Бесхвостые сперматозоиды
Бесхвостые сперматозоиды называются остроконечными сперматозоидами, и эти сперматозоиды часто наблюдаются при некрозе, гибели большинства или всех клеток в органе.
Ядерные вакуоли сперматозоидов
Ядерные вакуоли сперматозоидов имеют две или более крупных вакуолей (кистоподобные пузырьки) или множество мелких вакуолей в головке спермия. Эти ядерные вакуоли видны под микроскопом с большим увеличением. В то время как некоторые исследования показывают, что этот тип спермы имеет низкий потенциал оплодотворения, другие исследования не показали никакого эффекта. Исследования все еще продолжаются.
Многоголовые сперматозоиды
Многочастные сперматозоиды могут иметь несколько головок или хвостов. Когда сперматозоиды имеют две головки, это называется дублированием сперматозоидов, состояние, связанное с воздействием токсичных химических веществ, тяжелых металлов, таких как цезий, дым или высокий уровень гормона пролактина у мужчин.
Когда сперматозоиды имеют две головки, это называется дублированием сперматозоидов, состояние, связанное с воздействием токсичных химических веществ, тяжелых металлов, таких как цезий, дым или высокий уровень гормона пролактина у мужчин.
Толстая, опухшая шейка
Большая опухшая средняя часть или шейка сперматозоида может быть связана с дефектом митохондрий, частей сперматозоида, вырабатывающих энергию. Это также может быть признаком того, что центриоли, система управления движением хромосом, хранящаяся в шейке сперматозоида, могут отсутствовать или быть поврежденными.
Сперматозоиды со спиральным хвостом
Сперматозоиды со спиральным хвостом подвергались воздействию либо неправильных условий семенной жидкости, либо присутствия бактерий. Эти сперматозоиды не могут плавать, так как их хвосты повреждены. Интенсивное курение было связано с наличием сперматозоидов со спиральным хвостом.
Сперматозоиды культи хвоста
Сперматозоиды с коротким хвостом часто имеют низкую подвижность или вообще не имеют подвижности и называются сперматозоидами культи хвоста или дисплазией фиброзной оболочки (DFS). Этот дефект хвоста возникает во время позднего спермиогенеза или образования сперматозоидов в яичках. Некоторые пациенты с СДС также имеют хроническое респираторное заболевание, связанное с синдромом неподвижных ресничек. Пень-хвост или DFS — это аутосомно-рецессивное генетическое заболевание, связанное с аномальными генами, которые кодируют белки, такие как белок centrin 1 шейки спермия. DFS был связан с более высоким процентом анеуплоидий сперматозоидов или аномальных хромосом.
Этот дефект хвоста возникает во время позднего спермиогенеза или образования сперматозоидов в яичках. Некоторые пациенты с СДС также имеют хроническое респираторное заболевание, связанное с синдромом неподвижных ресничек. Пень-хвост или DFS — это аутосомно-рецессивное генетическое заболевание, связанное с аномальными генами, которые кодируют белки, такие как белок centrin 1 шейки спермия. DFS был связан с более высоким процентом анеуплоидий сперматозоидов или аномальных хромосом.
Влияние морфологии сперматозоидов на фертильность
Хотя наиболее распространенной причиной мужского бесплодия является низкое количество сперматозоидов, форма сперматозоидов также может играть роль. Морфология может влиять на фертильность, потому что сперматозоидам нужна определенная форма, чтобы они могли проникнуть во внешние слои яйцеклетки.
Большинство мужчин с аномальной морфологией сперматозоидов по-прежнему способны стать отцами, но достижение беременности может занять больше времени или потребовать помощи специалиста по фертильности.
Внутриматочная инсеминация (IUI) или экстракорпоральное оплодотворение (ЭКО) могут быть вариантом для тех, у кого есть проблемы с морфологией спермы. Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) может использоваться в дополнение к ЭКО для увеличения шансов. Некоторые исследователи показали, что прием антиоксидантов в добавках для мужской фертильности в течение трех или более месяцев улучшает аномальную морфологию сперматозоидов.
Во время ЭКО с ИКСИ лаборатория сможет выбрать сперматозоид с наибольшими шансами на успех, основываясь на морфологии и подвижности, и напрямую ввести сперматозоид в яйцеклетку женщины. Как только сперматозоид и яйцеклетка объединяются, образуя эмбрион, он имплантируется в матку женщины на нужной стадии развития.
Морфология сперматозоидов — лишь один из многих факторов, влияющих на мужскую фертильность. Узнайте о других причинах мужского бесплодия.
Можно ли исправить форму сперматозоидов?
Мужской организм всегда вырабатывает новую сперму. С возрастом его сперма может стать менее здоровой. У большинства мужчин выработка спермы начинает снижаться после 40 лет. Изменения в рационе питания и образе жизни мужчины, которые могут улучшить здоровье будущих сперматозоидов, включают:
С возрастом его сперма может стать менее здоровой. У большинства мужчин выработка спермы начинает снижаться после 40 лет. Изменения в рационе питания и образе жизни мужчины, которые могут улучшить здоровье будущих сперматозоидов, включают:
- Регулярные физические упражнения
- Отказ от употребления стероидов тестостерона в целях самолечения, чрезмерного употребления табака, употребления алкоголя или запрещенных наркотиков
- Уменьшение количества потребляемого кофеина
- Похудение, если необходимо
- Избегание горячих ванн
- Снижение стресса
- В свободных хлопчатобумажных трусах-боксерах
- Ежедневное употребление продуктов или добавок, богатых антиоксидантами.
Учтите, что для производства и транзита новой спермы требуется около трех месяцев, поэтому любые изменения в диете или образе жизни потребуют некоторого времени, прежде чем станут заметны улучшения. Из-за последствий старения некоторые врачи рекомендуют мужчине заморозить свою сперму в более раннем возрасте, если он ожидает, что он будет ждать до более позднего возраста, чтобы иметь ребенка.

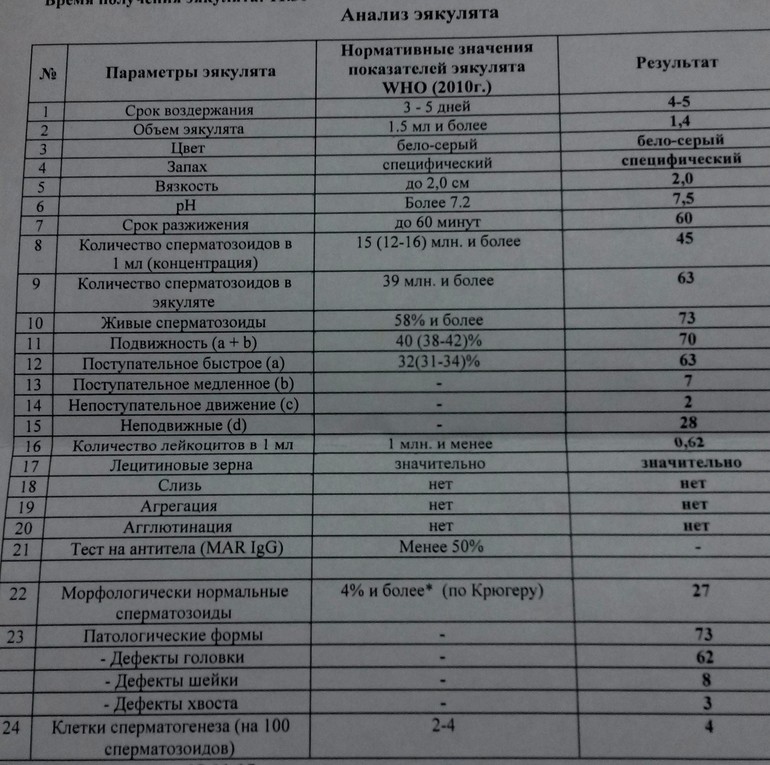 Подготовка для сдачи спермы такая же, как и при сдачи спермограммы.
Подготовка для сдачи спермы такая же, как и при сдачи спермограммы.