Основные параметры базовой спермограммы — клиника Геном в Калининграде
Сперма – среда, в которой живут сперматозоиды. Они занимают 5% её объёма. Всё остальное – это питательные вещества и защитные соединения, которые обеспечивают им комфортные условия для жизни, помогают достичь яйцеклетки. Изменение состава эякулята отражается на качестве половых клеток, их оплодотворяющей способности.
Базовая спермограмма оценивает биохимические и микроскопические показатели спермы:
Время разжижения. Норма – от 10 до 30 минут. Если на разжижение уходит более 60 минут, сперма считается слишком густой и вязкой. Вязкость спермы определяют через 60 минут после получения образца для исследования. В биоматериал погружают стеклянную палочку, которую затем поднимают и замеряют длину свисающей с кончика нити. Нормой считается 1-2 см. В случае повышенной вязкости имеет место синдром вязкой спермы или вискозипатия спермы.
Вязкость спермы и время ее разжижения являются взаимосвязанными параметрами.В момент семяизвержения в сперму выбрасывается сок предстательной железы, что приводит к разжижению эякулята. Попадая в половые пути женщины, он густеет, а затем опять разжижается, тем самым обеспечивая попадание сперматозоидов в маточные трубы. Повышенная вязкость спермы препятствует движению спермиев. Причиной вискозипатии может стать длительное воздержание от половых контактов. Если же эякуляция происходит слишком часто, то вязкость спермы снижается. При этом сокращается число сперматозоидов, среди них начинают преобладать незрелые формы. Поэтому, в период попыток зачать ребёнка лучше придерживаться установленной нормы — 3-4 эякуляции в неделю.
Объем спермы в норме колеблется в пределах 2-6 мл. Отклонение в меньшую сторону от нормы (микроспермия) происходит по причине недостаточной функции придаточных половых желёз. Объём свыше нормы указывает на возможный воспалительный процесс в придаточных половых железах.
Запах спермы. Выраженный резкий неприятный запах может указывать на патологию. Гнилостный говорит о воспалительном процессе в области половых органов.
Гнилостный говорит о воспалительном процессе в области половых органов.
Цвет спермы считается нормальным, если он белый с сероватым или желтоватым оттенком. Чем прозрачнее сперма, тем меньше в ней сперматозоидов и наоборот. Поэтому, фертильная сперма мутная. Если цвет спермы красноватый или коричневый, это свидетельствует о повышенной содержании эритроцитов. В этом случае говорят о гемоспермии. Причиной попадания крови в эякулят могут быть травмы, воспаления, опухоли, в т.ч. злокачественные новообразования. Зеленоватый оттенок сперме придают лейкоциты – их появление говорит о наличии воспаления.
Уровень кислотности (pH) эякулята в норме колеблется в пределах 7,2-8,0. Такая слабощелочная среда позволяет нейтрализовать кислотность влагалища и способствует продвижению сперматозоидов в половых путях женщины. Если pН выше нормы (щелочная среда), то можно предполагать воспалительный процесс или инфекцию. Отклонение pH в меньшую сторону (кислотная среда), приводит к снижению подвижности и жизнеспособности спермиев. Заниженный pH спермы может быть на фоне нарушения проходимости семямыводящих путей, патологии развития семенных пузырьков, попадания мочи в эякулят и др.
Заниженный pH спермы может быть на фоне нарушения проходимости семямыводящих путей, патологии развития семенных пузырьков, попадания мочи в эякулят и др.
Лейкоциты в сперме в количестве 1 млн на 1 мл – норма для здорового мужчины. Если их больше, то имеет место «пиоспермия» (лейкоспермия). Данное заключение спермограммы не только указывает на воспалительный процесс. При лейкоспермии страдает качество сперматозоидов.
Лейкоциты продуцируют свободные радикалы (активные формы кислорода). Атакуя вредоносные клетки, они параллельно разрушают мембраны сперматозоидов. Последние при этом начинают испытывать оксидативный стресс. В результате снижается их активность, происходит фрагментация ДНК в головке, повреждаются рецепторы, отвечающие за контакт с яйцеклеткой, нарушается акросомная реакция — сперматозоиды не могут растворить оболочку яйцеклетки и оплодотворить её. Оксидативный стресс в 30-80% случаев является причиной бесплодного брака
Эритроциты в сперме (гемоспермия) – отклонение от нормы, хотя негативного влияния на сперматозоиды они не оказывают. Гемоспермия указывает на различные патологии – это могут быть микротравмы, урогенитальные инфекции, хронический простатит, наличие камней в предстательной железе, опухоли. У пациентов с гемоспермией в 14% случаев обнаруживается онкология.
Гемоспермия указывает на различные патологии – это могут быть микротравмы, урогенитальные инфекции, хронический простатит, наличие камней в предстательной железе, опухоли. У пациентов с гемоспермией в 14% случаев обнаруживается онкология.
Клетки сперматогенеза. Сперматогенез – это процесс формирования сперматозоидов. Ежедневно их образуется около двухсот миллионов из клеток-предшественников, которых в норме должно быть не более 2-5 млн на 1 мл. (0,5-2% к общему числу сперматозоидов). Превышение нормы наблюдается при секреторной форме мужского бесплодия, при которой яички не вырабатывают достаточного количества зрелых мужских половых клеток.
Клетки сперматогенеза имеют значение для преодоления мужского бесплодия методами вспомогательных репродуктивных технологий (ВРТ). При отсутствии в эякуляте нормальных сперматозоидов из ткани яичка извлекают клетки-предшественники последних стадий сперматогенеза. Их применение в процедуре ИКСИ даёт шанс на получение беременности.
Сегодня учёные работают над искусственным развитием сперматозоидов из полученных клеток сперматогенеза у бесплодных мужчин. Проводятся и такие смелые эксперименты как получение клеток раннего сперматогенеза из клеток кожи.
Агглютинация означает склеивание сперматозоидов между собой, в результате чего снижается их подвижность. В норме агглютинация отсутствует. В противном случае есть повод предполагать нарушение со стороны иммунной системы или воспалительный процесс. Агглютинация отрицательно сказывается на качестве сперматозоидов, что может привести к генетическим патологиям плода.
Агрегация — скопление сперматозоидов в результате их склеиваются с другими составляющими эякулята. Это могут быть клетки эпителия, макрофаги, комки слизи, мёртвые клетки. Возникает на фоне повышенной вязкости эякулята, что является следствием хронического воспаления внутренних половых органов мужчины.
Липоидные тельца или лецитиновые зёрна – неклеточные соединения.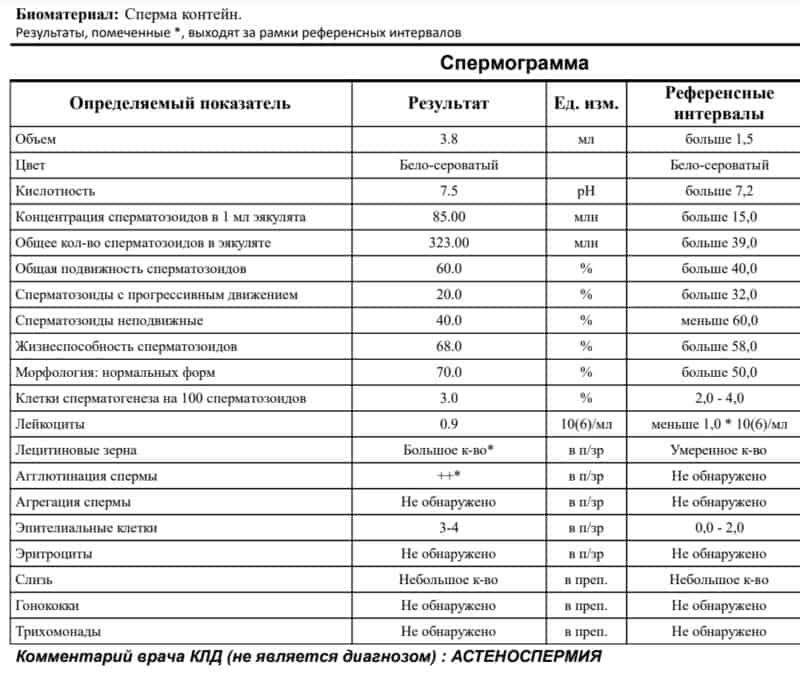 Как продукт секреции предстательной железы, они присутствуют в её соке. Сокращение их количества наблюдается при простатите. Отсутствие липоидных телец может говорить о длительном воспалительном процессе или о закупорке протоков предстательной железы, что случается при абсцессе или появления камней в простате.
Как продукт секреции предстательной железы, они присутствуют в её соке. Сокращение их количества наблюдается при простатите. Отсутствие липоидных телец может говорить о длительном воспалительном процессе или о закупорке протоков предстательной железы, что случается при абсцессе или появления камней в простате.
Роль лецитиновых зёрен в сперме до конца не изучена. Есть мнение, что без них шансы на оплодотворение яйцеклетки снижаются. Число липоидных телец возрастает при застое секрета предстательной железы в результате длительного воздержания. При разрушении лецитиновых зёрен освобождается холин. Это вещество, накапливаясь в тканях предстательной железы, может спровоцировать образование раковой опухоли. Холин также отрицательно действует на сперматозоиды.
Слизь в здоровом эякуляте отсутствует. Её появление приводит к снижению активности мужских половых клеток (сперматозоидов), в результате чего значительно снижается их способность к оплодотворению и возможность зачатия ребенка естественным путем. Слизь в сперме может быть результатом длительного воздержания, следствием нарушения функции простаты, воспалительного процесса, инфекции, травмы, доброкачественной и злокачественной опухоли.
Слизь в сперме может быть результатом длительного воздержания, следствием нарушения функции простаты, воспалительного процесса, инфекции, травмы, доброкачественной и злокачественной опухоли.
Концентрация сперматозоидов в норме составляет 15 и более млн на 1 мл.
Доля прогрессивно-подвижных форм сперматозоидов в норме — более 38%. Определяет их тест на жизнеспособность
Антиспермальные антитела в сперме — отклонение от нормы. Они казывают на возможное аутоиммунное бесплодие. Выявить их позволяет особый анализ — Мар-тест
Соотношение внешне-нормальных сперматозоидов и аномальных — 14%, согласно строгим критериям Крюгера. Морфология по Крюгеру является дополнительным анализом к базовой спермограмме.
Нормальная И Плохая Спермограмма | Медицинский Центр Treeamed
Сегодня спермограмма показатели Киев или Москва – не имеет значения, применяется повсюду, и всегда ей отводится главенствующая роль.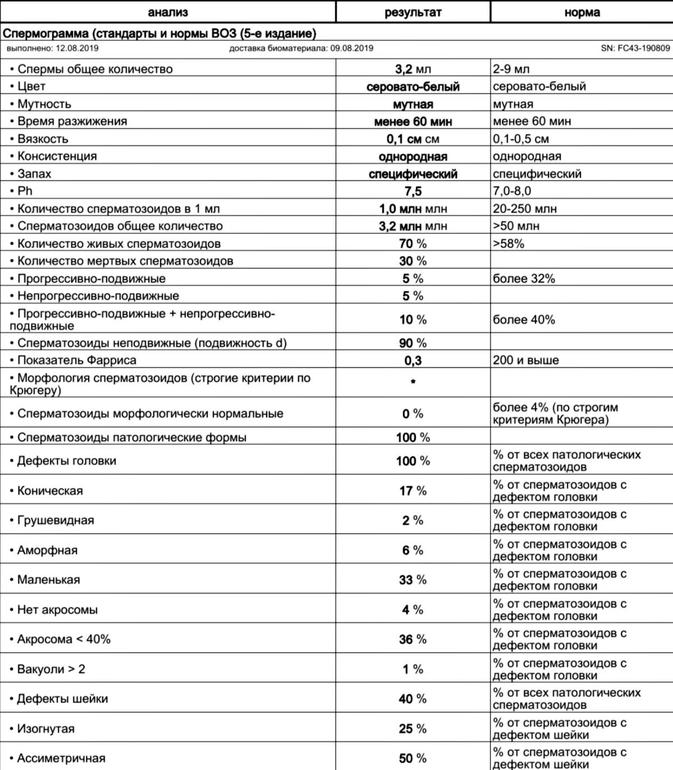
Некоторые из ведущих специалистов считают, что спермограмма и показатели – единственно необходимое обследование для вынесения окончательного вердикта.
Другие считают такой подход преувеличением.
Конечно, спермограмма норма подвижности, в которой, а также количество сперматозоидов не занижены, возможно, потребует лишь повторной сдачи анализа, необходимого для подтверждения. Но если результаты окажутся настораживающими, понадобится целый комплекс дополнительных исследований. Вот несколько основных показателей, на которых следует остановиться подробнее, чтобы заострить внимание на таком понятии, как «нормальная здоровая спермограмма».
Нормальная спермограмма
Объем образца спермы в норме должен составлять от трех до пяти миллилитров. Меньшая порция эякулята может говорить о снижении функций половых желез, в том числе и яичек.
Кроме того, при сокращении объема спермы до двух миллилитров, даже если остальные показатели не изменились, зачатие маловероятно, и вот это уже — плохая не здоровая спермограмма.
В одном миллилитре образца число сперматозоидов не должно быть менее двадцати миллионов единиц – это спермограмма норма.
Если количество мужских половых клеток падает, то причиной этому может служить, например, односторонняя непроходимость семявыносящих протоков или пониженная функциональность яичек.
Лейкоцитов в анализе спермы не должно оказываться боле двух в поле зрения – это нормальная здоровая спермограмма. Если же обнаруживается превышение нормы, в организме возможно наличие острого воспалительного процесса.
ПРАВИЛЬНЫЙ СБОР МАТЕРИАЛА
Для анализа материал собирается исключительно с помощью мастурбации в специализированную простерилизованную посуду. Необходимо собрать всю выделившуюся сперму, поскольку нехватка первой части портит картину анализа и допускает неточности в исследовании.
Получение материала лучше всего воспроизводить в клинике, в комнате, специально для этого подготовленной. Хотя допускается и получение спермы в домашних условиях, если на протяжении часа у пациента будет возможность доставить контейнер в лабораторию.
К сожалению, возможность доставить позже данный материал не срабатывает из-за короткого срока хранения и скорой порчи.
ПЛОХАЯ НЕ ЗДОРОВАЯ СПЕРМОГРАММА
Такой случай требует обязательного проведения дополнительного обследования пациента.
Как бы там ни было, хорошая или плохая не здоровая спермограмма, полученная в медицинском центре «Здоров’я родини» – это абсолютно точные результаты, а также гарантированная расшифровка. В нашем центре вы можете не только сдать анализ на спермограмму, но и получить дополнительное обследование в случае необходимости.
При изучении данных спермограммы врач обращает внимание на следующие показатели спермограммы:
- объем спермы в норме — 3—5 мл (примерно 1 чайная ложка). Уменьшение количества выделяемой спермы обычно говорит о сниженной функции яичек и половых желез. Подобные результаты спермограммы говорят о возможном мужском бесплодии.
- количество сперматозоидов в 1 мл спермы. Норма спермограммы — 60—120 млн/мл в 1 мл.
 Плохая спермограмма покажет недостаток сперматозоидов в сперме (олигозооспермия) или их полное отсутствие (азооспермия).
Плохая спермограмма покажет недостаток сперматозоидов в сперме (олигозооспермия) или их полное отсутствие (азооспермия). - подвижность сперматозоидов. В норме спермаграмма покажет 60—70% активных, 10—15% слабоподвижных и 20—25% неподвижных сперматозоидов. Нормальным соотношением будет 70—80% живых сперматозоидов и 20% мертвых, до 20% патологических сперматозоидов также считается нормой. Преобладание в сперме неподвижных сперматозоидов (некроспермия) — тревожный сигнал, говорящий о мужском бесплодии или наличии воспалительных заболеваний мужской половой сферы.
- цвет спермы должен быть молочно белый, без примесей.
- нормальная спермограмма показывает отсутствие каких-либо примесей, слизи в сперме. Кровь в сперме (гемоспермия), микрофлора, эритроциты, лейкоциты (более 10), клетки эпителия (более 2—3) — это отклонение от нормы, а значит симптомы урологических заболеваний.
Спермограмма учитывает также и другие показатели (в скобках — допустимая норма): вязкость спермы (0—5 мм), рН (7,2—7,4), время разжижения (20—30 мин), утомляемость (процент подвижных форм через 1 час уменьшается на 10%, через 5 часов-на 40%), скорость движения сперматозоидов (3 мм/мин) и многие другие.
Конечно, результаты спермограммы индивидуальны для каждого человека. Но не пытайтесь самостоятельно поставить себе диагноз на основе полученных результатов спермограммы, только врач может комплексно оценить данные анализа спермы и сделать правильный вывод о состоянии Вашего здоровья.
Анализ спермы — Выявление причин мужского бесплодия — Даллас
Большинство мужчин эякулируют от 2,5 до 5 мл спермы, а более низкие объемы спермы могут привести к проблемам с фертильностью у пар. Меньшие объемы спермы могут повлиять на фертильность, потому что не хватает жидкости, чтобы привести сперму в контакт с шейкой матки и позволить сперме двигаться к фаллопиевой трубе, чтобы встретиться и оплодотворить яйцеклетку. Иногда низкая продукция спермы может быть нормальной; однако постоянно низкий объем необходимо лечить. Низкий объем спермы имеет несколько причин, в том числе:
- Закупорка семенного пузырька или эякуляторного протока, иногда вследствие варикоцеле
- Ретроградная эякуляция, состояние, при котором часть или вся сперма затекает обратно в мочевой пузырь
- Инфекции
- гормональные нарушения
Если низкий объем спермы вызван закупоркой, его можно лечить с помощью хирургических процедур для устранения закупорки или с помощью антибиотиков для устранения инфекций. Однако в некоторых случаях, когда причина низкого объема спермы не может быть успешно устранена, существуют различные методы лечения бесплодия, включая извлечение спермы и искусственное оплодотворение, которые могут помочь паре успешно зачать ребенка.
Однако в некоторых случаях, когда причина низкого объема спермы не может быть успешно устранена, существуют различные методы лечения бесплодия, включая извлечение спермы и искусственное оплодотворение, которые могут помочь паре успешно зачать ребенка.
Концентрация (количество сперматозоидов на миллилитр спермы)
Нормальным считается количество сперматозоидов, равное 20 миллионам на миллилитр спермы. Низкое количество сперматозоидов, также известное как олигоспермия, является очень распространенной причиной мужского бесплодия. Низкое количество сперматозоидов характеризуется как менее 20 миллионов сперматозоидов на миллилитр спермы. Мужской фактор бесплодия вследствие олигоспермии может быть вызван различными факторами, включая:
- Стресс
- Курение и употребление наркотиков
- Ожирение
- Дефицит питательных веществ.
- Гормональный
- Варикоцеле
- Предыдущие операции или травмы яичек
- Отсутствует часть Y-хромосомы
Подвижность (процент подвижных сперматозоидов)
Низкая подвижность сперматозоидов — это состояние мужского бесплодия, при котором снижается способность сперматозоидов плавать или проникать в яйцеклетку. Более 60% сперматозоидов должны быть подвижными для нормальной фертильности, но даже мужчины, чьи подвижные сперматозоиды составляют лишь около 30% от общего количества сперматозоидов, могут быть причиной беременности. У мужчин с низкой подвижностью сперматозоидов менее 8 миллионов сперматозоидов на миллилитр демонстрируют нормальное движение. Когда подвижность сперматозоидов нарушена, часто возникают и другие аномалии, такие как астенозооспермия и некрозооспермия.
Более 60% сперматозоидов должны быть подвижными для нормальной фертильности, но даже мужчины, чьи подвижные сперматозоиды составляют лишь около 30% от общего количества сперматозоидов, могут быть причиной беременности. У мужчин с низкой подвижностью сперматозоидов менее 8 миллионов сперматозоидов на миллилитр демонстрируют нормальное движение. Когда подвижность сперматозоидов нарушена, часто возникают и другие аномалии, такие как астенозооспермия и некрозооспермия.
Пары, демонстрирующие этот тип бесплодия по мужскому фактору, могут захотеть рассмотреть возможность проведения расширенного лечения, такого как внутриматочная инсеминация или интрацитоплазматическая инъекция сперматозоидов при ЭКО Plano.
Морфология (форма сперматозоидов)
Мужской фактор бесплодия может быть вызван сперматозоидами аномальной формы или размера. Сперматозоиды неправильной формы могут препятствовать нормальной подвижности и проникновению яйцеклеток, что приводит к бесплодию. Общие аномалии сперматозоидов включают сперматозоиды с чрезмерно большой или слишком маленькой, конической или изогнутой головкой, двумя головками или хвостом с перегибами. Нормальный анализ спермы с использованием действующего строгого стандарта морфологии должен показать более 6% нормальной формы сперматозоидов.
Нормальный анализ спермы с использованием действующего строгого стандарта морфологии должен показать более 6% нормальной формы сперматозоидов.
К счастью, сперматозоиды неправильной формы просто не работают и считаются неспособными оплодотворить яйцеклетку или создать жизнеспособную беременность. Они не вызывают хромосомных аномалий у эмбрионов. Сперматозоиды неправильной формы могут оказывать большее влияние на мужское бесплодие, чем подвижность сперматозоидов; однако такие методы лечения, как внутриматочная инсеминация (IUI) или экстракорпоральное оплодотворение (ЭКО), предлагаемые в нашей клинике Plano, могут помочь парам с этой проблемой достичь успешной беременности.
Подробнее о руководстве по формированию спермы
,
результатов,
результатов? | Vittoriavita
В этой статье:
- Кому нужна спермограмма?
- Подготовка к сдаче спермы
- Как сдавать материал?
- Нормальное количество сперматозоидов
- Причины ухудшения результатов спермограммы
- Как улучшить результаты спермограммы
Число бесплодных супружеских пар непрерывно растет уже 20 лет. Существует ошибочное мнение, что большинство из них не может иметь детей из-за проблем со здоровьем у женщин. Но по исследованиям, мужское бесплодие встречается не реже, чем женское, в 50% случаев. Поэтому не стоит недооценивать проблемы мужского здоровья.
Существует ошибочное мнение, что большинство из них не может иметь детей из-за проблем со здоровьем у женщин. Но по исследованиям, мужское бесплодие встречается не реже, чем женское, в 50% случаев. Поэтому не стоит недооценивать проблемы мужского здоровья.
Практически каждая бесплодная пара при планировании беременности должна пройти полную диагностику обоих партнеров. Наиболее эффективным и простым тестом для диагностики мужского здоровья является спермограмма.
Спермограмма — это лабораторный анализ мужской спермы (эякулята), который проводится для оценки качества спермы и функции мужского оплодотворения.
Эякулят — это жидкость, которая выделяется во время эякуляции. Он состоит из сперматозоидов (подвижных клеток) и спермы.
Спермограмма определяет количество сперматозоидов, их качество, подвижность, тип, патологические и генные мутации. По нему также определяется общее количество спермы, вязкость, цвет и соотношение здоровых сперматозоидов в сперме.
Кому нужна спермограмма?
Обязательно перед планированием беременности. Если пара не может забеременеть в течение года, также стоит пройти тест. Показания к сдаче спермограммы не так уж и много. Врачи рекомендуют сдавать спермограмму профилактически всем мужчинам старше 30 лет один раз в год, чтобы контролировать свое здоровье. Спермограмму можно сделать при использовании вспомогательных репродуктивных технологий для оплодотворения или при сдаче в банк спермы.
Также по анализу можно установить различные диагнозы: простатит, варикоцеле или гормональные сбои.
Подготовка к донорству спермы
Мужчина должен подготовиться к родам, чтобы тест был эффективным, а результаты были надежными. Иногда врач может назначить индивидуальные рекомендации по тренировкам.
Но есть общие правила, которые необходимо соблюдать:
- Необходимо воздержаться от половых контактов за 5 дней до родов. Это увеличит количество сперматозоидов.
 Но воздерживаться следует не более 7 дней;
Но воздерживаться следует не более 7 дней; - в течение 7 дней стоит отказаться от жирной, острой и вредной пищи. Также исключите алкоголь, кофе и сигареты;
- снизить физическую активность, не посещать спортзал, сауну и баню. Не принимайте горячие ванны;
- вылечить все инфекционные заболевания, вызывающие воспаление и лихорадку;
- по возможности прекратить прием лекарственных препаратов в течение 24 часов: антибиотиков, антидепрессантов, психотропных, наркотических анальгетиков и противовоспалительных средств;
- устраняют стрессовые факторы и психоэмоциональное возбуждение. Они могут вызывать нарушения гормонального баланса, и, соответственно, влиять на состояние сперматозоидов.
Как взять материал?
Сперма представляет собой весьма своеобразный материал, чувствительный к внешним условиям. При длительном хранении снижается качество и жизнеспособность спермы. Поэтому сдать его можно только по предварительной записи и в лабораторных условиях, откуда он сразу пойдет на исследование.
Материал сдается с помощью мастурбации. Для этого в лабораториях есть специальное помещение, где созданы соответствующие условия. Мужчине выдается специальный стерильный сосуд, в который он собирает материал. Он передает его лаборанту, который сразу приступает к анализу. Мужчине важно собрать весь эякулят в емкость, так как разные порции сперматозоидов могут иметь разное количество сперматозоидов, а потеря части может привести к неточности анализа. Результат можно получить в течение суток.
Для наиболее точных результатов рекомендуется сдавать спермограмму 2 раза, в течение 2 недель. Если результаты отличаются, вам нужно будет взять его снова.
Нормальные показатели спермы
При соблюдении всех правил подготовки и сдачи спермограммы хорошие результаты выглядят так:
- Объем материала 3-6 мл.
- Цвет – бело-серый, с желтым оттенком
- pH 7,2-0,76
- Вязкость – 6,0-6,6
- Агглютинация – отсутствует
- Разведение эякулята – от 10 до 40 минут
- Количество сперматозоидов – более 20 млн в 1 мл.

- Живые – 90-95%
- Активные – более 60%
- Малоподвижные – 10-20%
- Патологически измененные – не более 20%
- Наличие эритроцитов – от 0 до 2 в поле зрения вид
- Лейкоциты – 3-5 в поле зрения.
Также лаборант дополнительно проводит МАР-тест, определяющий наличие антиспермальных антител для диагностики иммунологического бесплодия. В норме антител быть не должно.
Причины ухудшения результатов спермограммы
- Генетические заболевания и патологии;
- токсическое воздействие, алкоголь, лекарства, радиация, сигареты, наркотики, химикаты;
- вредное воздействие соединений свинца, ртути и других тяжелых металлов;
- частые инфекционно-воспалительные заболевания мочеполовой системы (простатит, везикулит), например, хламидийной этиологии;
- варикоцеле – расширение вен яичек;
- нарушения гормонального баланса. Дополнительно можно проверить ФСГ, ЛГ, тестостерон и пролактин;
- нарушение проходимости семявыносящего протока вследствие травмы или по другим причинам;
- нездоровый образ жизни и избыточная масса тела.

Все эти причины, по отдельности или в сочетании, могут влиять на качество спермы. Некоторые из них исправить невозможно, например, генетические. Но иногда можно улучшить результаты спермограммы и увеличить шансы на оплодотворение.
Как улучшить спермограмму
Соблюдая простые правила, всего за 3-4 месяца можно увеличить количество здоровых и активных сперматозоидов, что позволит оплодотворить яйцеклетку и родить здорового ребенка.
- Диета. Пища, которую мы едим, напрямую влияет на наше здоровье и нашу сперму. Поэтому, улучшая его качество, нужно изменить свой рацион в сторону здорового. Нужно увеличить количество белка, свежих овощей и фруктов. Откажитесь от кофе и крепкого чая. Исключите из рациона жирную, жареную и острую пищу. Также меньше фаст-фудов и сухих закусок. Не ешьте много сладкого и различных соленых закусок. Ваш рацион должен быть полноценным, сбалансированным и разнообразным;
- если у вас ожирение, вам нужно похудеть.


 В момент семяизвержения в сперму выбрасывается сок предстательной железы, что приводит к разжижению эякулята. Попадая в половые пути женщины, он густеет, а затем опять разжижается, тем самым обеспечивая попадание сперматозоидов в маточные трубы. Повышенная вязкость спермы препятствует движению спермиев. Причиной вискозипатии может стать длительное воздержание от половых контактов. Если же эякуляция происходит слишком часто, то вязкость спермы снижается. При этом сокращается число сперматозоидов, среди них начинают преобладать незрелые формы. Поэтому, в период попыток зачать ребёнка лучше придерживаться установленной нормы — 3-4 эякуляции в неделю.
В момент семяизвержения в сперму выбрасывается сок предстательной железы, что приводит к разжижению эякулята. Попадая в половые пути женщины, он густеет, а затем опять разжижается, тем самым обеспечивая попадание сперматозоидов в маточные трубы. Повышенная вязкость спермы препятствует движению спермиев. Причиной вискозипатии может стать длительное воздержание от половых контактов. Если же эякуляция происходит слишком часто, то вязкость спермы снижается. При этом сокращается число сперматозоидов, среди них начинают преобладать незрелые формы. Поэтому, в период попыток зачать ребёнка лучше придерживаться установленной нормы — 3-4 эякуляции в неделю.

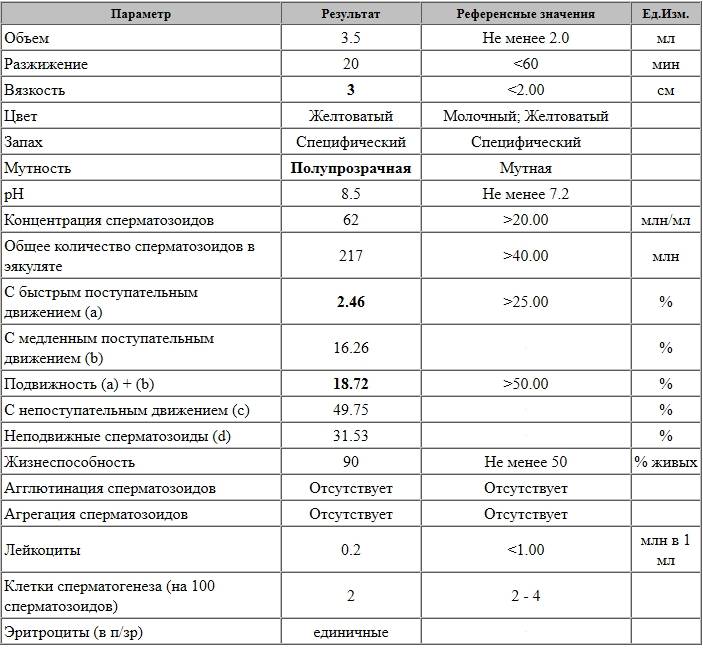 Плохая спермограмма покажет недостаток сперматозоидов в сперме (олигозооспермия) или их полное отсутствие (азооспермия).
Плохая спермограмма покажет недостаток сперматозоидов в сперме (олигозооспермия) или их полное отсутствие (азооспермия). Но воздерживаться следует не более 7 дней;
Но воздерживаться следует не более 7 дней;

