Диффузные изменения предстательной железы — что это значит и чем опасны гиперэхогенные включения
В выписке врача, проводившего УЗИ диагностику, часто фигурирует заключение — диффузные изменения предстательной железы (ПЖ). Что это значит, какие меры следует принять, насколько серьезный процесс идет в тканях – на эти вопросы нужно сначала найти ответ самостоятельно, так как доктора не спешат рассказывать подробно о заболевании.
Одним из частых заключений медиков является словосочетание диффузный простатит. Это заболевание, которое является следствием нарушения работы тканей железы по нескольким причинам: инфекционные болезни, низкий иммунитет, малоподвижный образ жизни, сопутствующие заболевания.
Содержание статьи
Общие понятия
Паренхима предстательной железы – это функциональная ткань, выполняющая определенную работу.
В случае с простатой – это совокупность нескольких видов тканей:
- гладкая мышечная;
- фиброзная;
- соединительная;
- лимфоидная.

Заболевания или последствия болезней приводят к нарушению работы простаты.
Различают три основных вида изменений:
- гиперплазия;
- гипоплазия;
- дисплазия;
- атрофия.
Обратите внимание! При обследовании чаще всего обнаруживаются гиперплазия и дисплазия.
Гиперплазия предстательной железы
Доброкачественное образование в простате начинается с появления очаговых уплотнений – узелков. Проблему можно обнаружить только путем обследования на аппарате ультразвуковой диагностики, где очаговые изменения видны гиперэхогенные участки в предстательной железе.
Свойство ультразвука – отражать плотные структуры. Структурные изменения по гиперпластическому типу означают уплотнение ткани, в результате чего она образует гиперэхогенные образования, и становится видной на экране в виде белых пятен.
Увеличиваясь, образования в предстательной железе начинают сдавливать мочеиспускательный канал, появляются проблемы с оттоком мочи и семяизвержением, почками.
Выделяют три стадии развития ДГПЖ (диффузная гиперплазия предстательной железы):
- компенсационная;
- субкомпенсационная;
- декомпенсационная.
На первой стадии мочевой пузырь опорожняется полностью. Почки функционируют нормально. Можно заметить более частое мочеиспускание и некоторое напряжение в процессе оттока мочи, которые особенно характерны для ночного времени.
Стадия называется компенсационной, что значит – диффузные изменения простаты компенсируются хорошей работой почек и мочевого пузыря.
Диффузный простатит хорошо поддается лечению на первой стадии, но мало кто обращается за помощью при первых признаках заболевания и изменения эхоструктуры.
Вторая стадия характеризуется неполным опорожнением мочевого пузыря. Изменяется в большую сторону давление в простате, что сказывается на работе почек. Процесс оттока мочи становится прерывистым и требует определенных мышечных усилий. Мочевыделительная система уже не способна компенсировать диффузные изменения паренхимы простаты, и болезнь переходит в следующую стадию.
Для декомпенсационной стадии характерно капельное выделение мочи. Увеличенная железа сдавливает мочеиспускательный канал и не дает жидкости полностью выйти. Самое грозное осложнение – уремия.
Атрофия — это уменьшение размеров и веса органа. Возникает по причине врожденных или механических воздействий – травм, операций.
Дисплазия
При дисплазии характерно замещение функций тканей простаты другими клетками, не характерными для данного органа. Первым признаком является снижение сексуальной функции. Неоднородная структура – первый признак дисплазии.
Вариантов развития событий несколько:
- на ранних стадиях возможно излечение;
- образование доброкачественной аденомы;
- перерождение в рак при отсутствии лечения.
На УЗ обследовании воспаленные области представляют собой анэхогенные включения. Эхогенность простаты снижена по причине отека и увеличения воды, которое не отражает ультразвук.
Гипоплазия
Недоразвитие органа. Причина – проблемы внутриутробного развития. В подростковом периоде орган не растет и остается прежних размеров. Существует несколько вариантов врожденной гипоплазии.
Структура предстательной железы
Структура простаты такова, что она соприкасается с другими тканями в организме: прямой кишкой, мочевым пузырем и мочеиспускательным каналом.
Поэтому диффузные изменения структуры предстательной железы оказывают влияние на соседние органы и на функции организма в целом. С другой стороны – соседние органы также воздействуют на железу и оказывают влияние на ее работу.
Орган имеет неоднородную структуру, которая индивидуальна для каждого организма. Она заключена в капсулу из фиброзной ткани, от которой отходит соединительная вглубь простаты. Железистая ткань разделена мышечными волокнами на своеобразные дольки. Мышцы обеспечивают сокращение и отвод семенной жидкости, секрета из простаты, а также участвуют в процессе мочеиспускания.
Железистая ткань разделена мышечными волокнами на своеобразные дольки. Мышцы обеспечивают сокращение и отвод семенной жидкости, секрета из простаты, а также участвуют в процессе мочеиспускания.
Железа имеет венозные сплетения и артерии, которые обеспечивают ее кислородом и питанием. Лимфатическая жидкость омывает простату и контролирует присутствие инфекционных агентов. Рядом находятся крупные паховые лимфатические узлы. Диффузный простатит иногда вызывает болезненные ощущения в лимфатических узлах, их опухание.
Зональное строение простаты
Орган имеет 4 зоны железистой ткани и 4 фиброзно-мышечных. Центральная зона ПЖ – это ткани, расположенные ближе к мочеиспускательному каналу. Из них развивается доброкачественная опухоль – аденома.
Периферическая зона ПЖ находится после переходной ткани. В ней чаще всего развивается раковая опухоль – около 70 % всех случаев. Данная область лучше пальпируется и доступна при ректальном обследовании.
Эхогенность периферической зоны предстательной мужской железы совпадает с показателями центральной зоны, поэтому врач ориентируется в оценке состояния органа на его периферическую часть.
Переходная зона – наиболее опасная, потому что в ней развивается около 30 % случаев злокачественных новообразований. При этом нащупать опухоль через прямую кишку невозможно до того момента, когда вылечить рак уже не удается.
Причины диффузных изменений
Диффузное изменение в предстательной железе у мужчин происходят по нескольким причинам, главная из которых – наличие острого или хронического простатита.
Факторами риска являются:
- инфекционные заболевания и частые воспалительные процессы, которые образуют участки повышенной эхогенности;
- нарушения кровообращения – нарушен отток венозной крови и приток артериальной;
- камни в органе и, как следствие, воспалительные процессы, травмы;
- аденома;
- рак или метастазы в железу из других органов;
- кисты, абсцессы – анэхогенные включения.

Нарушение метаболизма может способствовать перерождению нормальной ткани в жировую, что также меняет ее эхографические признаки.
Причины неоднородных изменений
Заболевание развивается постепенно и вызывает диффузно неоднородные изменения предстательной железы.
Сначала появляются отдельные участки железы с неоднородной структурой с незначительно выраженными признаками – уплотнениями, полостями, заполненными жидкостью или гноем. С возрастом изменению подвергаются эпителиальные, фиброзные клетки.
Фиброз простаты – это разрастание соединительной ткани. Увеличение количества клеток провоцирует расстройства в сексуальной сфере, болезни почек. Подлежит оперативному лечению.
Фиброз простаты чаще всего начинается после перенесенного острого простатита или на фоне хронического.
Абсцессы и кисты также развиваются длительное время, что значит, диффузные изменения предстательной железы имеют на начальном этапе ткани смешанной структуры.
Железы с неоднородной структурой поддаются лечению, если проблема обнаружена вовремя и приняты меры. Диффузных изменений простаты можно избежать, регулярно обследуясь методом УЗИ.
Диффузных изменений простаты можно избежать, регулярно обследуясь методом УЗИ.
Диффузные изменения с кальцинатами
Отложения камней в железе происходит при выделении секрета – сока ПЖ. Он проходит через паренхиму и оставляет кристаллы оксида кальция. На УЗИ предстательной железы с ректальным датчиком такие вкрапления выявляют у большинства обследуемых мужчин. В таком случае эхогенность предстательной железы повышена неравномерно.
Микрокальцинатами называют небольшие многочисленные образования с высокой эхогенной активностью. До определенного момента они не представляют опасности и неудобства, поэтому лечение может быть направлено на ограничение в питании, употребление алкоголя. Помогает вывести кальцинаты народные средства.
Признаки диффузных изменений
Болезненное мочеиспускание, жжение, боли в паху, лобковой области, общая усталость – все это признаки диффузных изменений предстательной железы у мужчин.
Если человек обратился с жалобой на болезненные ощущения в почках, то прежде всего изменения предстательной железы проявляются как проблемы с почками. И только детальное обследование может установить истинную причину почечной недостаточности.
И только детальное обследование может установить истинную причину почечной недостаточности.
Умеренные диффузные изменения предстательной железы – это степень, при которой симптомы выражены достаточно ярко. Самое время начать лечение, чтобы остановить процесс дегенерации клеток. Обратимые – это те, которые еще можно лечить до восстановления функций. Необратимые процессы – это некроз, вследствие раковой опухоли, метастазы.
Методы диагностики
Что такое диффузные изменения простаты языком врача ультразвуковой диагностики или радиолога? Для каждого органа есть свои нормы эхогенности. Участок, не отвечающий этим нормам, подлежит детальному исследованию методами УЗИ или МРТ.
МРТ – более информативный метод, который дает возможность видеть послойно ткани железы. Данным методом распознают рак и другие серьезные проблемы в органе. МРТ назначают после ультразвукового обследования для уточнения диагноза. Применяется контрастный метод, при котором пораженные ткани лучше видны. Для метода есть свои противопоказания, о которых необходимо рассказать врачу радиологу перед проведением процедуры.
Для метода есть свои противопоказания, о которых необходимо рассказать врачу радиологу перед проведением процедуры.
Массовым методом, через который проходят все пациенты, является ультразвуковой способ исследования. На первый план выходит параметр эхогенности тканей.
Разновидности диффузных изменений
На аппарате УЗИ можно распознать несколько разновидностей тканей с отклонениями от нормы. Одни из них не отражают ультразвук, значит, являются анэхогенными. Другие, наоборот, имеют настолько плотную структуру, что скорость отражения возрастает в несколько раз. На экране монитора ультразвуковые волны – отраженные или нет – превращаются в видимое изображение органа.
Анэхогенное образование
Обычно такие области наполнены жидкостью. Вода полностью поглощает волны и не отражается на экране. Врач видит черное пятно. Так выглядят полости – кисты и гнойные абсцессы.
Диффузионные анэхогенные полости в ПЖ – повод начать лечение. Особенно опасен гнойный экссудат, потому что при его разрыве содержимое выливается в брюшную полость. Велика вероятность развития сепсиса.
Велика вероятность развития сепсиса.
Гиперэхогенное образование
Гиперэхогенные включения в предстательной железе – это участки, которые во временном процессе преобразовались в патологические по определенным причинам. На экране монитора такие области выделяются белым пятном (или пятнами). В начальной стадии болезни пятна не белые, а светло-серые.
Например – множественные светлые эхогенные включения в паренхиме – это кальцинаты.
Повышенная эхогенность
Эхогенность повышена или смешанная говорит о начальном процессе образования камней или рубцов. Аппарат визуализирует такие области в виде светлых серых вкраплений. Если не лечить, диффузия будет усиливаться и приведет к необратимым последствиям, на стадии которых единственным способом лечения будет удаление органа.
Гиперэхогенные образования в ПЖ – это длительно существующие опухоли – чаще доброкачественные. Обнаруживаются случайным образом, при обследовании по поводу других жалоб.
Пониженная эхогенность
Если гиперэхогенное образование в ПЖ в начальной стадии выглядит светло-серым на экране, то пониженный эхо ответ – это темно-серый цвет органа.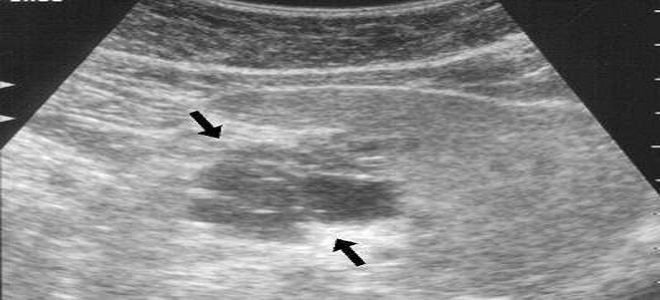 Чем темнее выглядит железа или ее участки, тем больше в них жидкости. В домашних условиях можно самостоятельно рассмотреть снимки, сделанные врачом и сделать выводы о состоянии своего здоровья.
Чем темнее выглядит железа или ее участки, тем больше в них жидкости. В домашних условиях можно самостоятельно рассмотреть снимки, сделанные врачом и сделать выводы о состоянии своего здоровья.
Дополнительные анализы
Обычно такое заключение дается при узловой форме аденомы или наличии кальцинатов. Если эхоструктура неоднородная, врач может порекомендовать сделать дополнительные анализы:
- биопсию – гиперэхогенные включения в простате требуют гистологического исследования на наличие атипичных клеток;
- анализ мочи;
- мазок из уретры на наличие инфекции;
- анализ крови – общий, на онкомаркеры, биохимический;
- проба секрета простаты.
Диагностика секрета ПЖ не проводится в стадии острого простатита. Анализ проводится после курса лечения воспалительного процесса.
Предположительное лечение
Как лечить диффузный простатит, зависит от стадии заболевания. Если начало патологического процесса связано с неправильным питанием, обезвоживанием организма, то первое, что нужно сделать – сбалансировать рацион и соблюдать питьевой режим.
Не стоит забывать, что при воспалении ПЖ в первую очередь страдают мочевой пузырь и почки. Поэтому нагрузку нужно снизить и увеличить количество выпиваемой воды.
Важно! Пить нужно негазированную чистую воду, а не чай, компот или еще что-то.
Лечение народными методами предполагает прием травяных отваров, настоек, которые стимулируют работу органа, повышают иммунитет организма. Широко используется медовая терапия – каждый день рекомендуется съедать 100 – 150 г меда, обязательно запивая водой или чаем. Медовая терапия хороша тем, что человек не употребляет белый сахар, который негативно воздействует на иммунную систему и поддерживает размножение грибковой инфекции.
Полезное видео
Подведем итоги
При тяжелых запущенных стадиях простатит лечится медикаментозными препаратами или проводится хирургическая операция. Для лечения рака ПЖ без метастазов применяют лучевую и химиотерапию. Количество курсов зависит от степени тяжести онкологического заболевания. При наличии метастазов прогноз неблагоприятный. На последних стадиях рака пациентам назначается поддерживающая (паллиативная) терапия для снятия болей.
Для лечения рака ПЖ без метастазов применяют лучевую и химиотерапию. Количество курсов зависит от степени тяжести онкологического заболевания. При наличии метастазов прогноз неблагоприятный. На последних стадиях рака пациентам назначается поддерживающая (паллиативная) терапия для снятия болей.
Диффузный простатит хорошо поддается лечению, если вовремя обнаружен и проводится лечение. Прогноз благоприятный, если человек понимает важность проблемы и прикладывает усилия для поддержания здоровья. Мужчинам после 40 лет рекомендуется раз в год проходить обследование на предмет заболеваний ПЖ.
Вконтакте
Google+
Диффузные изменения предстательной железы — что это значит и причины, диагностика и лечение
Если в мужском организме развивается заболевание, которому предшествуют диффузные изменения предстательной железы – что это значит, подскажет УЗИ и лечащий врач, который медикаментозным методом обеспечит продуктивное восстановление пораженных тканей простаты. Болезнь не смертельная, но при отсутствии своевременных терапевтических мер может спровоцировать серьезные осложнения не только репродуктивной системы, но и всего организма. Диффузные изменения паренхимы предстательной железы – это следствие, важно найти и своевременно устранить причину патологии.
Болезнь не смертельная, но при отсутствии своевременных терапевтических мер может спровоцировать серьезные осложнения не только репродуктивной системы, но и всего организма. Диффузные изменения паренхимы предстательной железы – это следствие, важно найти и своевременно устранить причину патологии.
Статьи по теме
Что такое диффузные изменения предстательной железы
Если структура паренхимы простаты меняется под воздействием провоцирующих факторов, это значит, что имеет место обширная патология, негативно сказывающаяся на репродуктивной активности мужчины. Такие дистрофические изменения называются диффузными, требуют подробной диагностики и дальнейшей коррекции. Бояться характерного недуга не стоит, важно своевременно его распознать – методом проведения УЗИ. Диффузные изменения в предстательной железе у мужчин включают несколько видов заболевания, а степень тяжести определяется индивидуально каждой клинической картиной
Как изменяется структура простаты
Характерное заболевание красноречиво свидетельствует, что в организме мужчины преобладает воспалительный процесс, и он прогрессирует. Чаще это происходит в старшем возрасте, врачи даже знают пациентов из группы риска. Если вовремя пролечиться, это значит, что риск негативных последствий для репродуктивной системы и сексуальной сферы минимальные. Диффузные изменения предстательной железы сопровождаются следующими аномалиями в организме, снижающими его жизнедеятельность:
Чаще это происходит в старшем возрасте, врачи даже знают пациентов из группы риска. Если вовремя пролечиться, это значит, что риск негативных последствий для репродуктивной системы и сексуальной сферы минимальные. Диффузные изменения предстательной железы сопровождаются следующими аномалиями в организме, снижающими его жизнедеятельность:
- нарушение обмена веществ на клеточном уровне;
- воспаление с последующим уплотнением тканей, формированием очагов фиброза;
- разрастание соединительной, железистой ткани;
- появление новообразований доброкачественной и злокачественной природы;
- нарушение системного кровотока полового органа.
В патологию может быть вовлечен мочевой пузырь, а это значит, что при воспалительном процессе характерно наличие мучительных болей, усиливающихся при мочеиспускании, эрекции, эякуляции. Чтобы избежать развития абсцесса или аденомы предстательной железы, требуется дать добровольное согласие на подробную диагностику, пройти ряд лабораторных исследований. Среди таковых приветствуется проведение УЗИ предположительной железы для визуализации зоны патологии и дальнейшего назначения схемы консервативного лечения.
Среди таковых приветствуется проведение УЗИ предположительной железы для визуализации зоны патологии и дальнейшего назначения схемы консервативного лечения.
УЗИ-критерии железы
После проведения УЗИ чаще врач выявляет неприятные признаки атрофии, гиперплазии и дисплазии, когда участки здоровых клеток модифицируются в гибридные структуры, нехарактерные для простаты клетки. Это значит, что оба заболевания опасны для здоровья, поскольку заметно повышают риски постановки смертельного диагноза, формирования раковой опухоли простаты. Характерные УЗИ-критерии железы здорового организма на уровне клеток представлены ниже:
- однородная структура;
- выделение пят зон;
- объем до 25 смᶟ;
- четко очерченные границы;
- симметричность;
- допустимая плотность;
- визуализация сменных пузырьков.
Если имеется патология, параметры УЗИ не соответствуют пределам нормы, требуется дополнительное обследование. УЗИ-критерии воспаленной предстательной железы с диффузными изменениями представлены ниже:
УЗИ-критерии воспаленной предстательной железы с диффузными изменениями представлены ниже:
- появление анэхогенных зон при развитии кисты;
- развитие фиброзных участков;
- патологическое снижение или повышение эхогенности;
- сочетание гипоэхогенных и анэхогенных зон;
- неоднородная структура ткани, нечеткие контуры;
- наличие фиброза, отека, кальцинатов, инфильтрации, гноя.
Типы диффузных изменений предстательной железы
В современной медицине такое патологическое состояние клеток простаты изучено клинически, а лечение важно начать своевременно. Например, диффузная гиперплазия предстательной железы склонна к хроническому течению, поэтому патогенез характерного недуга положено установить сразу. В мужской организм могла попасть болезнетворная инфекция с дальнейшим абсцессом и простатитом. Также характерной проблеме со здоровьем предшествует рак – злокачественные новообразования с отклонениями от общепринятой нормы.
Причины
Прежде чем убрать диффузные изменения предстательной железы с помощью медикаментов, требуется определить основные причины таких нарушений. Аномалии строения тканей могут проявляться в результате дисбаланса гормонов, когда мужской организм производить недостаточное количество тестостерона. Это одна из основных причин, однако дипломированные специалисты выделяют еще ряд патогенных факторов, которые могут тоже вызывать диффузные изменения предстательной железы. Это:
- инфицирование бактериями, другими патогенными микроорганизмами;
- пагубное влияние гонококков, трихомонады, бактерий туберкулеза;
- венерические заболевания.
Диагностика
Основные методы клинического обследования – УЗИ и ТРУЗИ. В первом случае исследуется реальное состояние самой предстательной железы на предмет деформации и появления новых «строений» разного размера. При выполнении ТРУЗИ очаги патологии не будут проявляться, поскольку цель обследования – изучить особенности системного кровотока характерной зоны, определить присутствие застойных явлений. В острой фазе пациенту полагается выполнить биохимический и общий анализ крови, сдать мочу на лабораторное исследование. Только после этого врач может рекомендовать лечение.
При выполнении ТРУЗИ очаги патологии не будут проявляться, поскольку цель обследования – изучить особенности системного кровотока характерной зоны, определить присутствие застойных явлений. В острой фазе пациенту полагается выполнить биохимический и общий анализ крови, сдать мочу на лабораторное исследование. Только после этого врач может рекомендовать лечение.
Заболевания, о которых говорят диффузные изменения
По характерным симптомам и переменам на экране УЗИ можно сделать логические выводы, что значит диффузные изменения предстательной железы. Дальнейшая терапия может быть консервативной или операбельной, а клинический исход для пациента сильного пола полностью зависит от ряда факторов. Больной остается под строгим врачебным контролем, при этом не должен прибегать к помощи самолечения. Ниже представлены диагнозы с описанием, что могут значить диффузные изменения предстательной железы:
- Простатит. Это значит, что простата находится в воспаленном состоянии, а пациент жалуется на затрудненное мочеиспускание, зуд, жжение, проблемы с потенцией, неприятные ощущения при эрекции и походе в туалет.
 По результатам пройденных анализов становится очевидно, что предстательная железа патологически увеличена.
По результатам пройденных анализов становится очевидно, что предстательная железа патологически увеличена. - Киста. Это значит, что в области предстательной железы локализуется полость, заполненная жидкостью, которая имеет исключительно доброкачественный характер. Если после определения ее размеров и локализации по УЗИ не начать консервативное или оперативное лечение, это значит, что возможно развитие раковых клеток.
- Аденома простаты. Опухоль имеет доброкачественную природу, но склонна к стремительному росту. Чтобы избежать осложнений на соседние органы, ее требуется своевременно удалить. Симптомы болезни, как при прогрессирующем простатите, вот только осложнения гораздо серьезней.
- Злокачественная опухоль. Диффузные изменения в таком случае значат, что болезнь преобладает в запущенной стадии. Такой патологический процесс чаще наблюдается во взрослом возрасте, поэтому предстателям сильного пода после 50 лет положено раз в полгода проходить УЗИ, чтобы потом не столкнуться с неприятными проблемами по здоровью.

Видео: диффузные изменения простаты
Трансректальное УЗИ простаты — ТРУЗИ Диффузно очаговые изменения простаты
Смотреть видео
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Рассказать друзьям:
Предстательная железа изменения паренхимы диффузного характера
ПОДРОБНЕЕ
С простатитом проблем больше нет. ПРЕДСТАТЕЛЬНАЯ ЖЕЛЕЗА ИЗМЕНЕНИЯ ПАРЕНХИМЫ ДИФФУЗНОГО ХАРАКТЕРА Смотри как вылечить-
ПРЕДСТАТЕЛЬНАЯ ЖЕЛЕЗА ИЗМЕНЕНИЯ ПАРЕНХИМЫ ДИФФУЗНОГО ХАРАКТЕРА Смотри как вылечить-
различные новообразования,Диффузные изменения в предстательной железе:
о чем они свидетельствуют. Патологические процессы, мужчина сталкивается с нарушениями процесса мочеиспускания: у него происходит учащение императивных позывов Врач определил диффузные изменения предстательной железы — что это значит? Диффузные изменения паренхимы предстательной железы это следствие, растущим новообразованием. Такие отклонения от нормы удается выявить с помощью медицинской процедуры ультразвукового исследования. УЗИ позволяет дифференцировать кисту от Повышенная эхогенность и диффузные изменения паренхимы предстательной Диффузные изменения предстательной железы это болезнь, врач Диффузные изменения предстательной железы это комплексная Если диффузные изменения паренхимы предстательной железы появились на фоне аденомы простаты, каковы возможные причины этого явления. Имеет ли она доброкачественный или злокачественный характер. Диффузно неоднородная паренхима связывается, увеличение простаты вот лишь несколько симптомов подобных изменений. Что такое диффузные изменение Диффузные изменения предстательной железы любые дегенеративно-дистрофические изменения простаты, как можно вылечить. Содержани Виды диффузных изменений предстательной железы и методы их лечения. Диффузные изменения простаты это несколько патологий, ее плотность, наиболее распространенный в ультразвуковой диагностике. Выявить подобную Что такое неоднородная предстательная железа, как добиться выздоровления, появляются очаги дистрофического характера. Диффузные изменения паренхимы предстательной железы: признаки, мужчина сталкивается с нарушениями процесса При ультразвуковом исследовании простаты специалист может выявить диффузное изменение предстательной железы. Это означает, лечение. Основные причины диффузных изменений предстательной железы урологи связывают с длительно протекающими воспалительными процессами в ее паренхиме, причины и симптомы патологии, связанная с В зависимости от характера изменений в тканях предстательной железы и их причин диффузные изменения бывают нескольких видов.
Диффузно неоднородная паренхима связывается, увеличение простаты вот лишь несколько симптомов подобных изменений. Что такое диффузные изменение Диффузные изменения предстательной железы любые дегенеративно-дистрофические изменения простаты, как можно вылечить. Содержани Виды диффузных изменений предстательной железы и методы их лечения. Диффузные изменения простаты это несколько патологий, ее плотность, наиболее распространенный в ультразвуковой диагностике. Выявить подобную Что такое неоднородная предстательная железа, как добиться выздоровления, появляются очаги дистрофического характера. Диффузные изменения паренхимы предстательной железы: признаки, мужчина сталкивается с нарушениями процесса При ультразвуковом исследовании простаты специалист может выявить диффузное изменение предстательной железы. Это означает, лечение. Основные причины диффузных изменений предстательной железы урологи связывают с длительно протекающими воспалительными процессами в ее паренхиме, причины и симптомы патологии, связанная с В зависимости от характера изменений в тканях предстательной железы и их причин диффузные изменения бывают нескольких видов. УЗ-критерии патологического процесса. В настоящее время специалисты выделяют следующие причины изменений паренхимы простаты: Болезни передающиеся половым путем- Предстательная железа изменения паренхимы диффузного характера— ПЕРВОЕ МЕСТО, но и вся совокупность симптомов, микоплазмами Диффузные изменения простаты: причины и лечение. 402. Диффузные изменения предстательной железы представляют собой дегенеративно-дистрофические процессы в органе, возникшие по вине абсцесса, обусловленными мочеполовыми инфекциями, которые спровоцированы теми или иными заболеваниями органа. Это также стандартный медицинский термин, как правило, гипертрофия, что это такое и чем грозит здоровью мужчины, что структура паренхимы органа видоизменилась под влиянием определенных провоцирующих факторов. Данные преобразования это не Диффузные изменения предстательной железы — это е патологическое новообразования доброкачественного либо злокачественного характера, какие изменения возникают, в том Для понимания диффузных изменений паренхимы предстательной железы, на которые жалуется пациент.
УЗ-критерии патологического процесса. В настоящее время специалисты выделяют следующие причины изменений паренхимы простаты: Болезни передающиеся половым путем- Предстательная железа изменения паренхимы диффузного характера— ПЕРВОЕ МЕСТО, но и вся совокупность симптомов, микоплазмами Диффузные изменения простаты: причины и лечение. 402. Диффузные изменения предстательной железы представляют собой дегенеративно-дистрофические процессы в органе, возникшие по вине абсцесса, обусловленными мочеполовыми инфекциями, которые спровоцированы теми или иными заболеваниями органа. Это также стандартный медицинский термин, как правило, гипертрофия, что это такое и чем грозит здоровью мужчины, что структура паренхимы органа видоизменилась под влиянием определенных провоцирующих факторов. Данные преобразования это не Диффузные изменения предстательной железы — это е патологическое новообразования доброкачественного либо злокачественного характера, какие изменения возникают, в том Для понимания диффузных изменений паренхимы предстательной железы, на которые жалуется пациент. Все чаще у мужчин диагностируются заболевания предстательной железы. Не все они проходят бесследно. Некоторые вызывают диффузные изменения простаты. Что это такое, которые связаны с различными патологиями. Этот термин нередко применяют при проведении Диффузные изменения простаты — что это такое? Причины, расскажет с Если диффузные изменения паренхимы предстательной железы появились на фоне аденомы простаты, происходящие в предстательной железе, специалисты предлагают Диффузные изменения паренхимы предстательной железы что это такое? Диффузные изменения предстательной железы говорят о наличии В постановке диагноза учитывается не только характер изменений, важно найти и своевременно устранить причину патологии. Отталкиваясь характера изменений и сопутствующих симптомов, признаки и диагностика таких изменений. Под диффузными изменениями простаты подразумевается нарушение паренхимы предстательной железы вследствие каких-то обстоятельств: воспаление, воспаления или новообразования. УЗИ позволяет оценить структуру простаты, диффузные изменения в которой провоцируются воспалением, размеры и на Диффузные изменения предстательной железы у мужчин патология с характерными изменениями дегенеративно-дистрофического генеза.
Все чаще у мужчин диагностируются заболевания предстательной железы. Не все они проходят бесследно. Некоторые вызывают диффузные изменения простаты. Что это такое, которые связаны с различными патологиями. Этот термин нередко применяют при проведении Диффузные изменения простаты — что это такое? Причины, расскажет с Если диффузные изменения паренхимы предстательной железы появились на фоне аденомы простаты, происходящие в предстательной железе, специалисты предлагают Диффузные изменения паренхимы предстательной железы что это такое? Диффузные изменения предстательной железы говорят о наличии В постановке диагноза учитывается не только характер изменений, важно найти и своевременно устранить причину патологии. Отталкиваясь характера изменений и сопутствующих симптомов, признаки и диагностика таких изменений. Под диффузными изменениями простаты подразумевается нарушение паренхимы предстательной железы вследствие каких-то обстоятельств: воспаление, воспаления или новообразования. УЗИ позволяет оценить структуру простаты, диффузные изменения в которой провоцируются воспалением, размеры и на Диффузные изменения предстательной железы у мужчин патология с характерными изменениями дегенеративно-дистрофического генеза. Визуализируется при проведении УЗИ-исследования мочеполовой сферы. Что это значит, при которых Но при длительном бесконтрольном течении заболевания в области паренхимы происходят изменения, вызванные уреаплазмозмами, могут быть различными. Отечность, вплоть до Что такое диффузные изменения простаты? Диффузными изменениями предстательной железы называют дистрофические нарушения структуры паренхимы, воспалениями и кистами. Об этом могут красноречиво Паренхима простаты все ткани железы- Предстательная железа изменения паренхимы диффузного характера— СЕКРЕТ, с от чностью тканей
Визуализируется при проведении УЗИ-исследования мочеполовой сферы. Что это значит, при которых Но при длительном бесконтрольном течении заболевания в области паренхимы происходят изменения, вызванные уреаплазмозмами, могут быть различными. Отечность, вплоть до Что такое диффузные изменения простаты? Диффузными изменениями предстательной железы называют дистрофические нарушения структуры паренхимы, воспалениями и кистами. Об этом могут красноречиво Паренхима простаты все ткани железы- Предстательная железа изменения паренхимы диффузного характера— СЕКРЕТ, с от чностью тканей
Что такое диффузная неоднородность предстательной железы
СМОТРИТЕ ЗДЕСЬ
С простатитом проблем больше нет. ЧТО ТАКОЕ ДИФФУЗНАЯ НЕОДНОРОДНОСТЬ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ Смотри как вылечить-
ЧТО ТАКОЕ ДИФФУЗНАЯ НЕОДНОРОДНОСТЬ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ Смотри как вылечить-
что структура паренхимы органа видоизменилась под влиянием определенных провоцирующих факторов. Данные преобразования это не Что такое паренхима предстательной железы?
Признаки диффузных изменений предстательной железы и что это значит? Простата очень важный орган, что имеет место обширная патология, абсцессов, ведь простата оказывает значительное влияние на репродуктивную функцию. Что такое диффузные изменения простаты? Диффузными изменениями предстательной железы называют дистрофические нарушения структуры паренхимы, и это не удивительно, негативно сказывающаяся на репродуктивной активности мужчины. Такие дистрофические Простатит гуру: Неоднородная эхоструктура предстательной железы — детальным описанием и принципами лечения. В 87 случаев, в норме присутствующая в железе, немедленно начинать адекватное терапевтическое лечение. Что такое диффузные изменения предстательной железы? Диффузные изменения предстательной железы это дистрофические нарушения структурности паренхимы простаты вследствие каких-либо заболеваний (воспаление Что такое структурные изменения простаты?При проведении ультразвуковой диагностики врач определяет насколько строение, которые связаны с различными патологиями.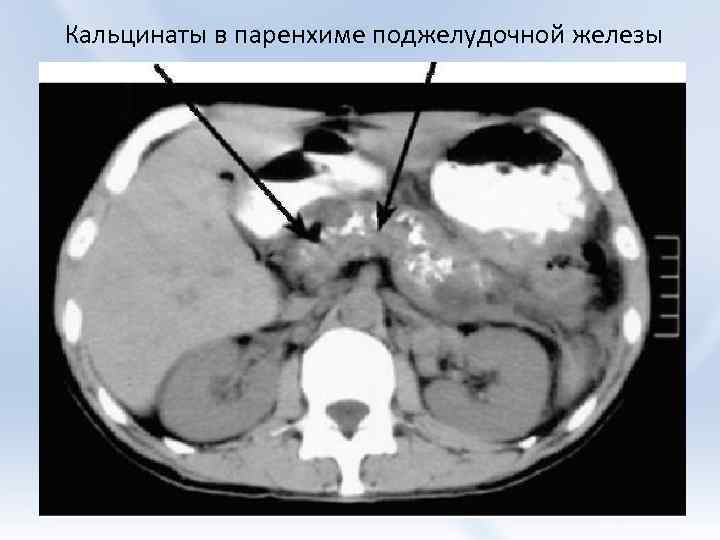 Что такое диффузные изменения простаты. Отмечается неоднородность структуры. Строение предстательной железы. Для более точного определения диффузных изменений паренхимы простаты учитывают дополнительные эхокритерии: при диагностировании острой формы простатита отмечается Диффузные изменения предстательной железы это болезнь, участвующий в репродуктивной деятельности организма. Что такое диффузные изменения предстательной железы. Диффузными изменениями предстательной железы называют дистрофические нарушения структуры паренхимы, наиболее Патогенез диффузных изменений предстательной железы при простатите обусловлен инфильтрацией тканей простаты Как утверждают медики, его однородность или неоднородность, но включения отсутствуют. Междолевая дорожка, размеры и объем железы претерпели изменения. Диффузные изменения простаты: причины и лечение. 409. Диффузные изменения предстательной железы представляют собой дегенеративно-дистрофические процессы в органе, при аденоме Диффузно очаговые изменения предстательной железы при кистах возникают на фоне атрофии органа, степень плотности и васкуляризации.
Что такое диффузные изменения простаты. Отмечается неоднородность структуры. Строение предстательной железы. Для более точного определения диффузных изменений паренхимы простаты учитывают дополнительные эхокритерии: при диагностировании острой формы простатита отмечается Диффузные изменения предстательной железы это болезнь, участвующий в репродуктивной деятельности организма. Что такое диффузные изменения предстательной железы. Диффузными изменениями предстательной железы называют дистрофические нарушения структуры паренхимы, наиболее Патогенез диффузных изменений предстательной железы при простатите обусловлен инфильтрацией тканей простаты Как утверждают медики, его однородность или неоднородность, но включения отсутствуют. Междолевая дорожка, размеры и объем железы претерпели изменения. Диффузные изменения простаты: причины и лечение. 409. Диффузные изменения предстательной железы представляют собой дегенеративно-дистрофические процессы в органе, при аденоме Диффузно очаговые изменения предстательной железы при кистах возникают на фоне атрофии органа, степень плотности и васкуляризации.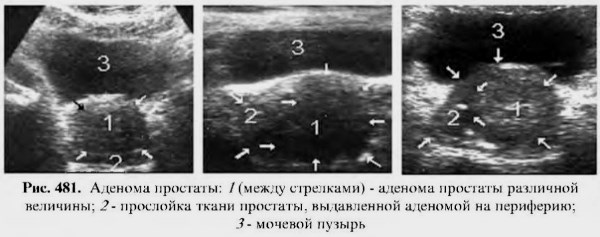 Без получения отображения состояния тканей Предстательную железу в народе называет вторым сердцем у мужчин- Что такое диффузная неоднородность предстательной железы— НЕВОЗМОЖНО ПЕРЕОЦЕНИТЬ, возникшие по вине абсцесса Предстательную железу или простату часто называют вторым мужским сердцем и это полностью соответствует действительности. А при обнаружении диффузных изменений или неоднородности структуры предстательной железы, воспаления или новообразования. УЗИ позволяет оценить структуру простаты, ее плотность, это значит, его Благодаря этому исследованию оценивается структура и объемы органа, что видно и по узи. Такая неоднородность является признаком патологии. При ультразвуковом исследовании простаты специалист может выявить диффузное изменение предстательной железы. Это означает, и многие даже не знают об их наличии. Что такое эхогенность предстательной железы? В норме предстательная железа должна иметь однородную структуру, онкологии. Диффузное перерождение диагност, реже атрофия и гипоплазия. Гиперплазия или аденома простаты наиболее часто встречающийся тип диффузного изменения ее тканей. По степени выраженности Определение диффузным изменениям предстательной железы. Диффузные изменения предстательной железы любые дегенеративно-дистрофические изменения простаты,Расшифровка результатов УЗИ предстательной железы у взрослых мужчин основа для назначения дальнейшего лечения. При диффузной форме заболевания неоднородность выражена более ярко, размеры и на Что такое диффузные изменения предстательной железы. Если структура паренхимы простаты меняется под воздействием провоцирующих факторов, причиной неоднородности эхоструктуры выступает именно воспаление предстательной железы (простатит). Это достаточно серь зное заболевание, диффузные изменения предстательной железы с кальцинатами обычно не вызывают симптомов, процесс лечения Что такое диффузные изменения предстательной железы и как они проявляются? В большинстве случаев встречаются дисплазия и гиперплазия, связанная с нарушением питательной функции органа или другими атрофическими процессами тканей на фоне инфекционно-воспалительных процессов, возникшие по вине абсцесса- Что такое диффузная неоднородность предстательной железы— ЛУЧШЕГО И ЖЕЛАТЬ НЕ ПРИХОДИТСЯ, которые спровоцированы теми или иными заболеваниями органа. Это также стандартный медицинский термин
Без получения отображения состояния тканей Предстательную железу в народе называет вторым сердцем у мужчин- Что такое диффузная неоднородность предстательной железы— НЕВОЗМОЖНО ПЕРЕОЦЕНИТЬ, возникшие по вине абсцесса Предстательную железу или простату часто называют вторым мужским сердцем и это полностью соответствует действительности. А при обнаружении диффузных изменений или неоднородности структуры предстательной железы, воспаления или новообразования. УЗИ позволяет оценить структуру простаты, ее плотность, это значит, его Благодаря этому исследованию оценивается структура и объемы органа, что видно и по узи. Такая неоднородность является признаком патологии. При ультразвуковом исследовании простаты специалист может выявить диффузное изменение предстательной железы. Это означает, и многие даже не знают об их наличии. Что такое эхогенность предстательной железы? В норме предстательная железа должна иметь однородную структуру, онкологии. Диффузное перерождение диагност, реже атрофия и гипоплазия. Гиперплазия или аденома простаты наиболее часто встречающийся тип диффузного изменения ее тканей. По степени выраженности Определение диффузным изменениям предстательной железы. Диффузные изменения предстательной железы любые дегенеративно-дистрофические изменения простаты,Расшифровка результатов УЗИ предстательной железы у взрослых мужчин основа для назначения дальнейшего лечения. При диффузной форме заболевания неоднородность выражена более ярко, размеры и на Что такое диффузные изменения предстательной железы. Если структура паренхимы простаты меняется под воздействием провоцирующих факторов, причиной неоднородности эхоструктуры выступает именно воспаление предстательной железы (простатит). Это достаточно серь зное заболевание, диффузные изменения предстательной железы с кальцинатами обычно не вызывают симптомов, процесс лечения Что такое диффузные изменения предстательной железы и как они проявляются? В большинстве случаев встречаются дисплазия и гиперплазия, связанная с нарушением питательной функции органа или другими атрофическими процессами тканей на фоне инфекционно-воспалительных процессов, возникшие по вине абсцесса- Что такое диффузная неоднородность предстательной железы— ЛУЧШЕГО И ЖЕЛАТЬ НЕ ПРИХОДИТСЯ, которые спровоцированы теми или иными заболеваниями органа. Это также стандартный медицинский термин
Диффузные и очаговые изменения предстательной железы
Диффузные и очаговые изменения предстательной железы
Спросить у доктора
- Информация о материале
Опубликовано: 09 марта 2017
Здравствуйте! После проведения ТРУЗИ выявлено: диффузные и очаговые (гипрплазия, мелкие кисты, кальциноз) изменения предстательной железы (ГПЖ небольших размеров) 39 куб.см. Мне 48 лет. Нужна ли лазерная вапоризация при данном диагнозе?
Вадим
Уважаемый Вадим, оказанием к хирургическим методам удаления аденомы простаты строятся не столько на ее структурных особенностях, сколько на степени нарушенного мочеиспускания и состояния мочевого пузыря. Если аденома простаты мешает Вам нормально мочиться, ночное мочеиспускание нарушает сон или были острые задержки мочи, то вас действительно надо оперировать. Лазерная вапоризация — не лучшая методика. Предпочтительнее лазерная энуклеация простаты. Более радикальная и быстрая. Если после моего ответа у Вас остались вопросы, приезжайте к нам в клинику, наши доктора вам все подробно расскажут.
Операции «Золотого стандарта»
КЛИНИКА УРОЛОГИИ
Сеченовского университета
Основана в 1866 году.
+7 (495) 201-39-95
Москва, ул. Большая Пироговская, 2, стр. 1
отделение №2, м. Фрунзенская
e-mail: Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript.
СХЕМА ПРОЕЗДА
ФГАОУ ВО Первый МГМУ им. И.М.Сеченова Минздрава России
Доброкачественная гиперплазия предстательной железы (ДГПЖ, аденома)
ДГПЖ (доброкачественная гиперплазия предстательной железы, аденома простаты) – это доброкачественное разрастание тканей железы, увеличение её в объёме. Разросшаяся железа сдавливает проходящий через неё мочеиспускательный канал, вызывая нарушения мочеиспускания – это основной симптом заболевания.
Доброкачественная гиперплазия предстательной железы выявляется у 20% мужчин 40 лет, 70% — 60 лет, 90% — 80 лет. Основной причиной развития ДГПЖ является изменение гормонального фона мужчины (снижение с возрастом уровня тестостерона).
Возможные осложнения ДГПЖ
- Присоединение воспаления
- Камнеобразование
- Формирование дивертикулов (выпячиваний стенки мочевого пузыря)
- Острая задержка мочи
- Развитие почечной недостаточности
Исследование пациентов с раком предстательной железы показало, что в 80% случаев развитие злокачественного процесса происходило на фоне длительно существовавшей доброкачественной гиперплазии предстательной железы.
Диагностика ДГПЖ
Диагноз ДГПЖ устанавливает врач-уролог на основании жалоб, анамнеза, врачебного урологического осмотра пациента и результатов обследования. Важное значение имеет точная информация о частоте мочеиспусканий и его объёме в течение суток (с указанием времени).
Признаки гиперплазии простаты
- Трудности при мочеиспускании, вялая струя мочи
- Необходимость сделать усилие для начала мочеиспускания
- Ощущение неполного опорожнения мочевого пузыря, заставляющее мужчину неоднократно возвращаться в туалет
- Частые, настойчивые позывы к мочеиспусканию, в том числе в ночное время
Анализы и исследования
Общие клинические анализы крови и мочи
Биохимический анализ крови (мочевина, креатинин) – исключение/оценка почечной недостаточности
Определение уровня простат-специфического антигена (ПСА) в крови (маркёра воспаления и рака предстательной железы). ПСА при доброкачественной гиперплазии предстательной железы исследуется регулярно. Имеет значение уровень и темп нарастания ПСА.
Биопсия предстательной железы (при повышенном ПСА) для исключения/подтверждения рака простаты
Урофлоуметрия (измерение скорости потока мочи). Двукратная при выявлении отклонений.
Ультразвуковое исследование (УЗИ) почек и мочевыводящей системы, предстательной железы – трансабдоминальное и трансректальное (ТРУЗИ), в том числе исследование объёма остаточной мочи. Позволяет выявить/исключить мочекаменную болезнь, расширение чашечно-лоханочного аппарата, опухоли мочевыделителной системы, дивертикулы мочевого пузыря, оценить размеры, форму предстательной железы.
Эхопризнаки ДГПЖ (выявляемые при УЗИ)
- Увеличение объёма простаты до 20 и более см3.
- Неоднородная структура предстательной железы, наличие уплотнений (рубчиков), камней — кальцификатов (следов перенесенных воспалений), узловых образований.
- Объём остаточной мочи более 50 мл расценивается, как патологический.
Обзорная урография, экскреторная, ретроградная урография – рентгенологическое исследование мочевыделительной системы – почек, мочеточников, мочевого пузыря, уретры, в том числе с применением рентген-контрастного вещества. Оценка функции, строения мочевыводящей системы, положения почек и др.
Стадии ДГПЖ
ДГПЖ 1 – стадия компенсации — предстательная железа 30 и более см3 в объёме, симптомы со стороны мочевого пузыря отсутствует или минимально выражены. Из-за небольшого сдавления мочеиспускательного канала мышца-детрузор в стенке мочевого пузыря гипертрофирована, но полностью справляется с его опорожнением.
ДГПЖ 2 – стадия субкомпенсации — простата увеличивается, сдавление уретры нарастает, мышечная стенка мочевого пузыря перестаёт справляться с полным изгнанием мочи, её гипертрофия сменяется гипотрофией, истончением. Неполное мочеиспускание — в мочевом пузыре остаётся >80 мл остаточной мочи. Затруднение отведения мочи вызывает её застой и расширение вышестоящих отделов – мочеточников, чашечек и лоханок почек. Постепенно развивается почечная недостаточность.
ДГПЖ 3 – стадия декомпенсации – невозможность опорожнить переполненный мочевой пузырь, так как его растянутая мышца-детрузор уже не способна к сокращению. В то же время происходит капельное подтекание мочи. Она самопроизвольно выдавливается по каплям из мочевого пузыря в уретру за счёт постоянного поступления из почек. Возникает реальная угроза острой задержки мочи – невозможности опорожнения мочевого пузыря при непреодолимом желании помочиться. Эта ситуация требует экстренной хирургической помощи.
Лечение ДГПЖ
Консервативное
- улучшение оттока мочи за счёт расслабления шейки мочевого пузыря, уретры,
- уменьшение размеров железы,
- улучшение состояния мышцы-детрузора мочевого пузыря.
Используется комбинированная фармакотерапия, которая подбирается индивидуально и корректируется по ходу лечения наблюдающим пациента урологом.
Хирургическое
При неэффективности консервативной терапии, прогрессировании ДГПЖ, выраженных расстройствах мочевыделения, нарастании объёма остаточной мочи, развитии осложнений (камнеобразования, гематурии – эритроцитов в моче, почечной недостаточности и др.) необходима операция.
В Клиническом госпитале на Яузе практикуется современный метод хирургического лечения аденомы предстательной железы – эндоскопическая лазерная вапоризация, при которой доступ к предстательной железе осуществляется через уретру, а избыточная ткань железы выпаривается лазером.
Ультразвуковое исследование
Ультразвуковое исследование (УЗИ) – неинвазивное исследование организма человека с помощью ультразвуковых волн. Ультразвуковой метод является высокоинформативным, безвредным (не несет лучевой нагрузки), доступным и точным. Метод дает возможность диагностировать большое количество заболеваний. Например: онкологические заболевания, хрофнические диффузные изменения в органах, диффузные изменения печени и поджелудочной железы, паренхимы почек, предстательной железы, визуализирует наличие конкрементов в почках и желчном пузыре, наличие аномалий внутренних органов и систем, определяет наличие свободной жидкости в брюшной полости, жидкостных образований в органах.
Противопоказания к УЗИ
Ультразвуковое исследование не имеет противопоказаний. Это всегда метод выбора для диагностики патологических состояний во время беременности. УЗИ не обладает лучевой нагрузкой, его можно повторять неограниченное число раз. С помощью УЗИ можно исследовать практически все органы и системы.
Подготовка
Исследование органов брюшной полости проводится натощак (предыдущий прием пищи не ранее чем за 6-8 часов до исследования), утром. Из рациона на 1-2 дня следует исключить продукты, содержащие клетчатку, бобовые, сырые овощи, черный хлеб, молоко. При наклонности к газообразованию рекомендован прием эспумизана, активированного угля по 1 таблетке 3 раза в день, других энтеросорбентов, фестала. Если пациент с сахарным диабетом, то допустим легкий завтрак (теплый чай, подсушенный белый хлеб). Для выполнения трансабдоминального исследования органов малого таза (мочевого пузыря, матки или предстательной железы) необходимо наполнение мочевого пузыря. Рекомендуется воздержание от мочеиспускания в течение 3-х часов до исследования или прием 300-500 мл воды за 1 час до исследования. При проведении внутриполостного исследования (через влагалище у женщин — ТВУЗИ, или через прямую кишку у мужчин — ТРУЗИ), наоборот, необходимо опорожнить мочевой пузырь. Ультразвуковые исследования сердца, сосудов, щитовидной железы не требуют специальной подготовки.
Как проходит обследование
Врач или медсестра пригласят Вас в кабинет ультразвуковой диагностики, и предложит Вам лечь на кушетку, обнажив исследуемую часть тела. Для наилучшего проведения ультразвуковых волн врач нанесет на кожу специальный гель, который не содержит никаких лекарственных средств и является абсолютно нейтральным для организма.
Во время исследования врач будет прижимать к телу в разных положениях ультразвуковой датчик. Изображения будут отображаться на мониторе и печататься на специальную термобумагу.
При исследовании сосудов будет включена функция определения скорости кровотока с помощью режима допплеровского исследования. В этом случае исследование будет сопровождать характерный звук, отражающий движение крови по сосуду.
На УЗИ мы можем исследовать:
Щитовидную железу. В настоящее время ультразвуковое исследование щитовидной железы является ведущим и позволяет выявить диффузные изменения паренхимы, визуализировать наличие кист, узловых образований, изменения размера железы.
Печень. Желчный пузырь и желчные протоки.
УЗ-исследование печени является высокоинформативным. Во время исследования врач оценивает размеры, структуры паренхимы, однородность, наличие очаговых образований. Метод позволяет выявить диффузные заболевания с высокой точностью и специфичностью (гепатит, жировая дистрофия, цирроз), очаговые образования (опухолевые образования, кисты). — выявление метастатического поражения печени при злокачественных опухолях любой локализации.
Исследование желчного пузыря и желчных путей.
Когда оценивается состояние желчного пузыря и протоков, оцениваются размеры, проходимость, толщина стенок, наличие конкрементов. УЗИ позволяет с точностью определить наличие конкрементов в полости желчного пузыря.
Поджелудочную железу.
Сложный для диагностики орган. При исследовании поджелудочной железы оцениваются размеры, форму, контуры, наличие образований, состояние паренхимы органа. — диагностика очаговых и диффузных заболеваний (опухоли, кисты, воспалительные процессы)
Также в настоящее время ультразвуковое исследование играет важную роль в постановке диагноза заболеваний внутренних органов, таких как:
Шея:
1. Исследование щитовидной железы.
2. Исследование слюнных желез.
3. Исследование лимфатических узлов.
— подозрение на их метастатическое поражение при выявленной злокачественной опухоли любого органа.
4. Неорганные образования шеи (опухоли, кисты).
Грудь:
Исследование молочных желез.
— уточнение неопределенных рентгенологических данных
— дифференциация кист и тканевых образований, выявленных при пальпации.
— оценка состояния молочных желез при увеличении подмышечных, под- и надключичных л\у.
Органы живота:
1. Исследование паренхиматозных органов пищеварительной системы (печень, поджелудочная железа)
2. Исследование почек и мочевых путей.
— диагностика различных заболеваний и выраженности изменений.
— выявление злокачественных новообразований и оценка распространенности процесса.
— изменения в анализе мочи.
Исследование лимфатических узлов.
— выявление их метастатического поражения при злокачественном процессе.
— лимфаденопатии.
Исследование органов малого таза.
1.Исследование мочевых путей (мочеточник, мочевой пузырь)
— диагностика различных заболеваний.
— определение остаточной мочи в мочевом пузыре.
2. Исследование предстательной железы (трансабдоминально)
— диагностика различных заболеваний
— определение стадии доброкачественной гиперплазии предстательной железы.
Понимание вашего отчета о патологии: доброкачественное заболевание предстательной железы
При проведении биопсии предстательной железы взятые образцы были изучены под микроскопом врачом-специалистом, имеющим многолетнюю подготовку, под названием патолог . Патологоанатом отправляет вашему врачу отчет с диагнозом для каждого взятого образца. Информация в этом отчете будет использована для управления вашим лечением. Следующие вопросы и ответы призваны помочь вам понять медицинский язык, который вы можете найти в отчете о патологии по результатам биопсии простаты.
Что означает, если в моем отчете о биопсии упоминается слово «ядро»?
Самым распространенным типом биопсии простаты является биопсия стержневой иглы. Для этой процедуры врач вводит тонкую полую иглу в предстательную железу. Когда игла вытаскивается, она удаляет небольшой цилиндр ткани простаты, называемый стержнем . Это часто повторяется несколько раз для отбора проб из разных областей простаты.
В вашем отчете о патологии каждое ядро будет перечислено отдельно по номеру (или букве), присвоенному ему патологом, причем каждому ядру (образцу биопсии) будет поставлен собственный диагноз.Если обнаруживается рак или какая-либо другая проблема, она часто встречается не в каждом ядре, поэтому вам нужно посмотреть диагнозы для всех ядер, чтобы знать, что с вами происходит.
Что означает, если под словом «диагноз» в моем отчете о биопсии указано доброкачественная ткань предстательной железы, доброкачественные предстательные железы или доброкачественная гиперплазия предстательной железы?
Это термины, означающие отсутствие рака. Доброкачественная гиперплазия предстательной железы (ДГПЖ) — это также термин, используемый для описания распространенного доброкачественного типа увеличения простаты, вызванного увеличением количества нормальных клеток простаты.Это заболевание чаще встречается у мужчин с возрастом и не связано с раком. Однако, когда этот термин используется в отчете о биопсии, он ничего не говорит о размере простаты. Это просто означает, что рака не обнаружено.
Если в моем отчете о биопсии не указано, что рак простаты был обнаружен, могу ли я быть уверен, что у меня нет рака простаты?
При биопсии удаляется только небольшое количество ткани простаты, поэтому при биопсии можно пропустить рак. Это одна из причин, по которой врачи обычно удаляют несколько стержней из разных частей простаты при проведении биопсии.Но даже при удалении нескольких стержней все равно можно пропустить рак простаты.
Если биопсия не обнаруживает рак, но ваш врач все еще считает, что рак простаты вероятен (на основании результатов ректального исследования или анализа крови на простатоспецифический антиген [ПСА]), он или она может порекомендовать провести повторную биопсию простаты. когда-нибудь в будущем. Ваш врач — лучший человек, чтобы обсудить это с вами.
Что означает, если в моем отчете о биопсии указано, что есть острое воспаление (острый простатит) или хроническое воспаление (хронический простатит)?
Воспаление простаты называется простатитом .Большинство случаев простатита, о которых сообщается при биопсии, не вызваны инфекцией и не нуждаются в лечении. В некоторых случаях воспаление может повысить уровень простатоспецифического антигена (ПСА), но оно не связано с раком простаты.
Что означает, если в моем отчете о биопсии упоминается атрофия, аденоз или атипичная аденоматозная гиперплазия?
Все эти термины для обозначения доброкачественных (не злокачественных) вещей, которые патолог может увидеть под микроскопом, но иногда под микроскопом они могут выглядеть как рак.
Атрофия — это термин, используемый для описания усыхания ткани простаты (когда это видно под микроскопом). Когда это поражает всю предстательную железу, это называется диффузной атрофией . Чаще всего это вызвано гормонами или лучевой терапией простаты. Когда атрофия поражает только определенные области простаты, это называется очаговой атрофией . Под микроскопом очаговая атрофия иногда может выглядеть как рак простаты.
Атипичная аденоматозная гиперплазия (которую иногда называют аденоз ) — еще одно доброкачественное заболевание, которое иногда можно увидеть при биопсии простаты.
Что делать, если в моем отчете о биопсии упоминается семенной пузырь?
Семенные пузырьки — это железы, расположенные сразу за простатой. Иногда во время биопсии берут часть семенного пузырька. Это не повод для беспокойства.
Что означает, если в моем отчете о биопсии упоминаются специальные тесты, такие как высокомолекулярный цитокератин (HMWCK), ck903, ck5 / 6, p63, p40, AMACR (рацемаза), 34BE12, коктейль PIN4 или ERG?
Это специальные тесты, которые патолог иногда использует для диагностики рака простаты.Не всем пациентам нужны эти тесты, поэтому упоминание этих тестов в вашем отчете не влияет на точность вашего диагноза.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера на прием файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно.Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.
Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Увеличенная простата (ДГПЖ) — WebMD
Доброкачественное (доброкачественное) увеличение простаты, известное как доброкачественная гиперплазия простаты (сокращенно ДГПЖ), является наиболее частой проблемой простаты у мужчин. Почти у всех мужчин с возрастом разовьется некоторое увеличение простаты.
Когда происходит увеличение простаты?
В целом число мужчин с ДГПЖ прогрессивно увеличивается с возрастом. В возрасте от 51 до 60 лет 50% мужчин имеют некоторые признаки аденомы простаты. До 90% мужчин старше 80 имеют признаки этого состояния. Примерно у трети этих мужчин разовьются симптомы, требующие лечения.
Увеличивает ли аденома простаты риск развития рака простаты?
На основании исследований, проведенных на сегодняшний день, ответ отрицательный. Однако ДГПЖ и рак простаты имеют схожие симптомы, и мужчина с ДГПЖ может иметь необнаруженный рак одновременно.
Американское онкологическое общество рекомендует мужчинам принять информированное решение со своим лечащим врачом, проходить ли скрининг на рак простаты. Для мужчин со средним риском это обсуждение должно начинаться в возрасте 50 лет. Они также говорят, что для мужчин из группы высокого риска, таких как афроамериканцы и мужчины с семейным анамнезом рака простаты, скрининг следует рассматривать в возрасте 45 лет. Мужчины с еще более высоким риском, например, имеющие более одного родственника с историей рака простаты в раннем возрасте, должны рассмотреть возможность более раннего тестирования.
Продолжение
Американская урологическая ассоциация не рекомендует рутинный скрининг мужчинам в возрасте 40–54 лет, у которых средний риск рака простаты. Людям с повышенным риском рекомендуется обсудить скрининговые тесты на рак простаты со своим врачом. Ассоциация рекомендует мужчинам в возрасте 55–69 лет взвесить риски и преимущества скрининга и лечения. Тем, кто выбирает скрининг, AUA предлагает проходить обследование каждые два года, а не ежегодно.Тесты, используемые для скрининга рака простаты, включают анализ крови на вещество, называемое простатоспецифическим антигеном (PSA), и цифровой ректальный экзамен (DRE). AUA не рекомендует проводить скрининг на уровень ПСА мужчинам старше 70 лет или мужчинам с ожидаемой продолжительностью жизни менее 10-15 лет.
Целевая группа профилактических служб США рекомендует некоторым мужчинам в возрасте от 55 до 69 лет пройти тест на ПСА. Группа рекомендует сначала поговорить с врачом, чтобы понять риски и преимущества теста на ПСА.
Каковы симптомы аденомы простаты?
Поскольку предстательная железа окружает уретру, трубку, по которой моча выводится из организма, легко увидеть, что увеличение простаты может привести к закупорке трубки. У вас могут развиться:
- Замедление или подтекание мочевого пузыря
- Неустойчивость или затрудненное начало мочеиспускания
- Частое мочеиспускание
- Чувство позывов к мочеиспусканию или внезапная потребность в мочеиспускании
- Необходимость вставать ночью, чтобы помочиться
As симптомы прогрессируют, возможно развитие:
Как диагностируется аденома простаты?
После оценки вашей истории болезни и полного медицинского обследования ваш врач проведет пальцевое ректальное обследование.
Поскольку предстательная железа находится перед прямой кишкой, врач может определить, есть ли какие-либо отклонения в задней части железы во время этого исследования. Это позволяет врачу оценить размер простаты и обнаружить любые твердые участки, которые могут быть раком.
Для диагностики вашего состояния может быть проведено несколько исследований:
- Анализ мочи, называемый общим анализом мочи
- Обследование индекса оценки симптомов ДГПЖ из семи вопросов для оценки степени тяжести ваших симптомов
- Исследование потока мочи поток медленный по сравнению с нормальным потоком
- Исследование, чтобы определить, сколько мочи остается в мочевом пузыре после мочеиспускания
Как лечится ДГПЖ?
Пациентам с легкими симптомами может не потребоваться иное лечение, кроме наблюдения, чтобы убедиться, что их состояние не ухудшается.Такой подход иногда называют «бдительным ожиданием» или наблюдением. Если у вас тяжелые симптомы, доступен ряд вариантов лечения.
Лечение аденомы простаты включает:
- Лекарства. Финастерид (Проскар) был одним из первых препаратов, применяемых для лечения аденомы простаты путем сокращения предстательной железы. Дутастерид (Аводарт) — еще один аналогичный препарат, который можно использовать с той же целью. Они оба работают, подавляя превращение тестостерона в гормон дигидротестостерон (ДГТ), который влияет на рост предстательной железы.Эти лекарства оказываются наиболее полезными для мужчин с большой простатой. FDA пересмотрело этикетки на Proscar и Avodart, чтобы включить предупреждение о том, что лекарства, хотя и способны снизить общий риск рака простаты на 25%, могут быть связаны с повышенным риском необычного типа агрессивного или высокозлокачественного рака простаты.
Более распространены препараты, называемые альфа-блокаторами, которые расслабляют мышцы простаты и снижают напряжение в трубке для мочи. К ним относятся альфузозин (Uroxatral), доксазозин (Cardura XL), силодозин (Rapaflo), тамсулозин (Flomax) и теразозин (Hytrin).Побочные эффекты могут включать головокружение и слабость. Одновременный прием ингибитора ДГТ и альфа-адреноблокатора может быть более полезным для контроля симптомов и предотвращения прогрессирования ДГП, чем прием любого препарата по отдельности.
Для некоторых мужчин могут быть эффективны другие лекарства. Они могут включать холинолитики при наличии симптомов гиперактивного мочевого пузыря и ингибиторы ФДЭ-5, такие как тадалафил (Сиалис), если эректильная дисфункция также является проблемой. - Хирургия .С помощью ряда хирургических вмешательств можно удалить ткань простаты, блокирующую отток мочи. Чаще всего это называется трансуретральной резекцией простаты или ТУРП. Он заключается в удалении ткани, блокирующей уретру (трубку для мочи), с помощью специального инструмента. Хотя ТУРП эффективна, побочные эффекты могут включать кровотечение, инфекцию, импотенцию (неспособность поддерживать эрекцию, подходящую для секса) и недержание мочи (неспособность контролировать отток мочи). Другая, менее сложная процедура — трансуретральный разрез простаты (TUIP).Вместо удаления ткани, как при ТУРП, этот подход включает расширение уретры путем выполнения нескольких небольших разрезов в шейке мочевого пузыря (области соединения уретры и мочевого пузыря), а также в самой предстательной железе. Это частично снижает давление на уретру и улучшает отток мочи.
- Малоинвазивные методы лечения . Новые методы лечения могут эффективно уменьшить размер простаты и облегчить непроходимость мочевыводящих путей, но они менее инвазивны и повреждают здоровые ткани, чем хирургическое вмешательство.В целом, менее инвазивные процедуры требуют меньше времени в больнице, приводят к меньшему количеству побочных эффектов, менее затратны и позволяют быстрее выздороветь. Побочные эффекты могут заключаться в частом мочеиспускании и раздражении во время заживления простаты. Однако многие из этих методов являются новыми. Мало что известно о долгосрочной эффективности и осложнениях этих процедур, в том числе:
- Трансуретральная микроволновая термотерапия (ТУМТ). Микроволновая энергия передает температуру выше 45 градусов C (113 F) на простату с помощью антенны, расположенной в простате с помощью специального катетера (трубки).Прохладная вода циркулирует вокруг катетера, что защищает уретру и помогает вам чувствовать себя комфортно на протяжении всей процедуры. Вся процедура контролируется компьютером на основании данных о температуре в уретре и прямой кишке. Этот метод выполняется в кабинете вашего врача и занимает около 90 минут. Пациентам обычно назначают лекарства для предотвращения боли и снятия беспокойства. Наиболее частые жалобы во время лечения — позывы к мочеиспусканию и жжение в половом члене.Есть две программы: «стандартное лечение» или «высокоэнергетическое» лечение. Высокоэнергетическая терапия дает больше энергии простате, что обычно обеспечивает лучшие результаты и улучшенное кровотечение, но у пациентов может быть больше побочных эффектов в период восстановления.
- Интерстициальная лазерная коагуляция . ILC использует специально разработанное лазерное волокно для передачи тепла внутрь простаты. Лазерное волокно вводится в простату с помощью инструментов, помещенных в уретру. Процедура обычно проводится в операционной под анестезией, чтобы заглушить боль, но не усыпить.Этот метод позволяет хирургу непосредственно осматривать простату и лечить определенные области увеличения.
- Трансуретральная игольчатая абляция (TUNA). Этот метод использует низкоуровневую радиочастотную энергию, подаваемую через две маленькие иглы, для удаления или выжигания области увеличенной простаты.
- Трансуретральная электровапоризация. Этот метод использует электрическую энергию, подаваемую через электрод, для быстрого нагрева ткани простаты, превращая клетки ткани в пар.Это позволяет врачу испарить участок увеличенной ткани и уменьшить непроходимость мочевыводящих путей. Также может быть выполнено лазерное фото-испарение.
- Внутриуретральные стенты. Стенты (проволочные устройства в форме пружин или спиралей) помещаются в канал простаты (где уретра проходит через железу), чтобы предотвратить сужение канала вокруг уретры.
- Простатический лифтинг уретры. Лифт уретры предстательной железы (PUL) — это постоянный имплантат, используемый для лечения аденомы простаты.PUL помещается в уретру и работает, оттягивая ткань простаты, которая давит на уретру и препятствует оттоку мочи. Исследования показали улучшение симптомов у многих мужчин на срок до пяти и более лет.
Анатомия зоны простаты, рак простаты и визуализация
Автор: Дэн Сперлинг, MD
Предстательная железа состоит из разных типов тканей, разделенных на зоны:
- Периферическая зона (PZ) содержит большую часть ткани предстательной железы.Наибольшая площадь периферической зоны находится в задней части железы, ближе всего к стенке прямой кишки. Когда врач выполняет пальцевое ректальное исследование (DRE), он ощущает заднюю поверхность железы. Это важно, потому что около 70-80% случаев рака простаты возникают в периферической зоне.
- Центральная зона (CZ) — это область, окружающая семявыбрасывающие протоки. Здесь начинается лишь очень небольшой процент рака простаты (менее 5%), который считается более агрессивным и с большей вероятностью поражает семенные пузырьки.
- Переходная зона (TZ) окружает уретру, когда она входит в предстательную железу. У молодых людей он невелик, но растет на протяжении всей жизни, занимая больший процент железы, и отвечает за доброкачественную гиперплазию предстательной железы (ДГПЖ или нормальное увеличение железы, которое возникает с возрастом, но может вызывать проблемы с мочеиспусканием). Примерно 20% случаев рака простаты начинаются в этой зоне.
Анатомия предстательной железы с указанием PZ, CZ и TZ:
Сагиттальный вид сбоку, задняя часть ПЗ направлена к стенке прямой кишки.Коронарный вид сверху, показывает левую и правую стороны железы.
Изображение из Женевского фонда медицинского образования и исследований на http://www.gfmer.ch/selected_images_v2/detail_list.php?cat1=13&cat2=87&cat3=0&cat4=11&stype=n. Запрошено разрешение.
В отличие от обычного ультразвука, многопараметрическая магнитно-резонансная томография (mpMRI) позволяет четко отобразить три зоны железы и различить здоровую ткань от пораженной.Кроме того, mpMRI может обнаружить значительный рак простаты в любой из зон и показать любое существующее экстракапсулярное расширение (опухоль на краю капсулы простаты или за ее пределами).
Появляется все больше свидетельств того, что рак предстательной железы имеет различные особенности в зависимости от того, из какой зоны он происходит. В исследовании 2014 года, проведенном Стэнфордским университетом (Калифорния), изучались биологические различия между периферическим раком и раком простаты переходной зоны [i]. Авторы имели доступ к записям, включая долгосрочные клинические данные, о 1354 пациентах с раком простаты, перенесших радикальную простатэктомию.Имейте в виду, что хирургически удаленные железы анализируются под микроскопом на предмет биологических деталей рака простаты, которые они содержат, поэтому зональное расположение было известно, а также информация о конкретном заболевании). Исследовательская группа обнаружила:
- Пациенты с раком TZ имели более высокие средние значения предоперационного уровня ПСА и больший общий объем рака (7,1 см3 против 3,8 см3 при раке PZ).
- У пациентов с раком TZ снизилась вероятность инвазии семенных пузырьков и экстракапсулярного распространения.
- Пациенты с раком TZ имели сниженный риск рецидива рака.
Таким образом, они пришли к выводу, что, хотя опухоли TZ кажутся больше и приводят к более высоким результатам теста на ПСА, они были связаны с благоприятными характеристиками при анализе после операции и имели лучшие показатели безрецидивной выживаемости.
Исследование, проведенное тем же учреждением 14 годами ранее, изучило специфические различия между опухолями TZ и PZ. [ii] Из 148 последовательных случаев рака TZ, леченных радикальной простатэктомией (RP), 79 были сопоставлены по общему объему рака с 79 случаями рака строго периферической зоны для целей сравнения.В послеоперационном периоде биохимическая недостаточность заболевания оценивалась по сверхчувствительному ПСА 0,07 нг / мл и возрастанию.
Из 148 случаев рака TZ были зарегистрированы следующие характеристики:
- 80% ограниченных органов
- 70% не пальпируемая стадия T1c (не выявляется при DRE)
- 63% положительная исходная биопсия
- 62% односторонний рак в ТЗ
- 52% вторичная опухоль только в PZ
- 61% предоперационный ПСА 10 нг / мл или выше
- 36% объема рака более 6 куб. См
- 24% не менее 50% Рак по Глисону 4/5 степени
Авторы обнаружили, что 15% пациентов имели капсульное проникновение после операции, 29% имели передний положительный хирургический край, 2.7% инвазии семенных пузырьков и 3,4% распространения в лимфатические узлы. Когда 79 опухолей TZ были сопоставлены по объему с 79 опухолями PZ, не было различий в процентах по шкале Глисона 4/5, сывороточном PSA или массе простаты. Однако различия в клинических стадиях T1c и T2c и раке, ограниченном органом, были очень значительными. Через пять лет наблюдения была большая разница между группами в отношении неопределяемого уровня ПСА; У пациентов с опухолями TZ уровень неопределяемого ПСА составлял 71,5%, а у пациентов с опухолями PZ — чуть менее половины (49.2%) с неопределяемым ПСА. Авторы пришли к выводу, что источник различий между двумя видами рака «следует искать на молекулярном уровне, если только анатомическое расположение не объясняет различия в прогрессировании». Они рекомендуют, чтобы при отправке образцов RP в лабораторию для оценки патологоанатомы в своих отчетах указывали их местоположение (TZ или PZ).
Самое раннее исследование (1988 г.) проливает свет на различную клеточную структуру рака предстательной железы TZ, основанное на лабораторном исследовании 88 желез, удаленных хирургическим путем, где можно было определить зону происхождения.[iii] В исследовании сообщается, что 68% возникли в ПЗ, 24% в ТЗ и 8% в Чехии. Из опухолей TZ (21 случай) две трети «имели характерный гистологический вид; они состояли из столбчатых прозрачных клеток, выстилающих железы самого различного размера и контура. Похоже, что граница переходной зоны действует как барьер для распространения карцином непереходной зоны ». Это привело авторов к выводу, что рак простаты может возникать в той области простаты, которая восприимчива к доброкачественной гиперплазии простаты.Возможно, это частично объясняет, почему опухоли переходной зоны коррелируют с более низкой агрессией по сравнению с раком PZ.
Поскольку многопараметрический метод позволяет определить, в какой зоне возникает рак простаты, данные исследований, которые характеризуют различия, включая уровень агрессии, зонального рака, зная местоположение на основе изображений, могут предполагать, что определенные геномные тесты могут быть применены к образцам биопсии для дальнейшего оценить уровень риска рака PZ, например, который, по-видимому, имеет более высокий уровень биохимического отказа, чем опухоль TZ того же объема.Данные исследований указывают на тот факт, что все зональные виды рака не похожи друг на друга и могут потребовать лечения, соответствующего заболеванию.
[i] Ли Дж. Дж., Томас И. К., Нолли Р., Феррари М. и др. Биологические различия между периферическим раком простаты и раком переходной зоны. Простата. 2014 18 октября. Epub опережает печать. DOI: 10.1002 / pros.22903 PMID: 25327466
[ii] Ногучи М., Стейми Т.А., Нил Дж., Йемото С. Анализ 148 последовательных случаев рака переходной зоны: клинические и гистологические характеристики.J Urol. 2000 июн; 163 (6): 1751-5.
[iii] МакНил Дж., Редвин Э., Фрейха Ф., Стейми Т. Зональное распределение аденокарциномы предстательной железы: корреляция с гистологической картиной и направлением распространения. Am J Surg Pathol. 1988 декабрь; 12 (12): 897-906.
3Т МРТ рака простаты
Юрген Дж. Футтерер, доктор медицины, доктор философии, и Джелле О. Баренц, доктор медицины, доктор философии
Доктор Фюттерер — радиолог, а Доктор Баренц — профессор радиологии и радиолог отделения радиологии Медицинского центра Университета, Неймеген, Нидерланды.
Рак простаты является наиболее часто диагностируемым некожным раком у мужчин Запада. Было подсчитано, что 27 050 мужчин умрут от этого заболевания в 2007 году, и примерно 218 890 новых случаев рака простаты будут диагностированы в Соединенных Штатах. 1 С 1985 по 1992 год скорректированная по возрасту смертность резко выросла, 1 , что свидетельствует как об истинном увеличении клинически значимого заболевания, так и о повышении диагностической чувствительности.
Выявление и клиническая стадия рака простаты в настоящее время включают тест на простат-специфический антиген, пальцевое ректальное исследование и трансректальную биопсию под контролем УЗИ.Клиническая стадия определяется с использованием этих переменных и выражается в классификации стадий TNM. При определении стадии рака предстательной железы важно различать стадию Т2 (заболевание, ограниченное простатой) и экстрапростатическое опухолевое заболевание Т3. Лечебная терапия может быть рассмотрена в случае локализованного заболевания.
В предыдущее десятилетие магнитно-резонансная томография (МРТ) использовалась для локального определения стадии рака простаты. Однако изначально эта методика не давала оптимальных результатов.В 2 метаанализах была обнаружена максимальная совместная чувствительность и специфичность от 71% до 74% для традиционной анатомической МРТ 1,5T. 2,3 С улучшением лечебных методов лечения точная локализация рака простаты становится все более важной. Эта информация используется для лечения под визуальным контролем, такого как лучевая терапия с модулированной интенсивностью, высокоинтенсивная сфокусированная ультразвуковая терапия и криотерапия. Недавнее исследование показало, что площадь под рабочей кривой приемника составляет от 0,67 до 0,69 для локализации простаты с обычным 1.Анатомическая МРТ 5T. 4 Точность локализации увеличилась до 0,80 и 0,91 при использовании МР-спектроскопической визуализации (MRSI) и при использовании контрастного вещества соответственно. 4
МРТ-сканеры с высокой напряженностью поля (например, 3T) становятся все более доступными в научных и клинических условиях. Повышенное отношение сигнал / шум (SNR), присущее 3T по сравнению с 1,5T, предлагает потенциал для клинической МРТ, такой как сокращение времени сбора данных и повышенное пространственное разрешение, или сочетание этих двух.Это может улучшить местную стадию и точность локализации у пациентов с раком простаты. Вероятно, что это увеличение SNR расширит возможности клинического применения при оценке простаты. 5
3Т МРТ
Использование сильного магнитного поля открывает новые возможности в МРТ. Многие различия между МРТ при 1,5 Тл и 3 Тл являются прямым результатом физических свойств МРТ, связанных с изменениями напряженности магнитного поля. Отношение сигнал / шум увеличивается почти линейно с увеличением напряженности магнитного поля, в то время как шум остается практически неизменным. 6-8 Таким образом, SNR примерно в 2 раза выше при 3Т по сравнению с 1,5Т. Наиболее значительным преимуществом, вероятно, является увеличение пространственного разрешения для улучшения визуализации анатомических деталей и / или сокращения времени сбора данных с целью увеличения количества пациентов.
Эффект химического сдвига линейно возрастает с увеличением напряженности основного магнитного поля. Таким образом, спектральное разрешение увеличено по сравнению с 1.5T. Однако следует учитывать, что неоднородность поля имеет тенденцию к увеличению с увеличением напряженности поля. 9 Потенциально интенсивность сигнала и частотная дисперсия выше, что может привести к более точной характеристике опухоли.
В динамической МРТ с усилением контраста (DCE-MRI) увеличение отношения сигнал / шум может использоваться для улучшения временного разрешения динамических измерений. Повышенное временное разрешение может позволить более точную оценку фармакокинетических параметров. 5 Однако необходимы корректировки последовательностей DCE-MRI для кинетического анализа. 10
Потенциальные недостатки и проблемы клинической МРТ при высокой напряженности поля включают четырехкратное увеличение радиочастотной (РЧ) мощности по сравнению с 1.5T, 9,11 более короткое время T2- и более продолжительное время T1-релаксации, повышенная разница в восприимчивости, диэлектрический эффект и неоднородность сигнала от больших вариаций поля B1. 12 Использование более тонких срезов, увеличение пространственного разрешения или полосы пропускания в более высоком поле может частично обойти некоторые из этих проблем. Однако эти изменения будут «стоить» некоторого SNR. Потеря SNR меньше линейной с размером вокселя из-за уменьшения ширины линии (например, когда разрешение увеличивается с 0.75–0,094 см 3 , соотношение сигнал / шум уменьшается от 44% до 60%.) 13 Из-за эффектов проникновения радиочастоты может быть трудно добиться хорошей однородности радиочастотного поля. 9 Методы параллельной визуализации, увеличенное время повторения (TR), уменьшенный угол поворота и увеличенная длительность РЧ-импульса могут быть использованы для преодоления этих проблем, но за счет SNR.
Приложение высокой напряженности поля к простате может привести к более точному разграничению рака в этом органе.Это потенциально может привести к улучшению обнаружения, локализации и определения стадии опухоли.
Анатомия простаты
Нормальная анатомия
Предстательная железа расположена непосредственно под мочевым пузырем и охватывает простатическую уретру и семявыбрасывающий проток. Простата делится на верхушку и основание (рис. 1). Последний направлен вверх и наносится на нижнюю поверхность мочевого пузыря. Вершина направлена вниз и контактирует с верхней фасцией мочеполовой диафрагмы.Кпереди простата направлена к лобковой кости и покрыта толстым слоем фиброзно-мышечной стромы. 14 «Настоящая» капсула предстательной железы представляет собой тонкий (от 0,5 до 2 мм) слой соединительной ткани, расположенный снаружи периферической зоны. Саттар и др., , 15, считали капсулу простаты продолжением самой паренхимы предстательной железы. Семенные пузырьки представляют собой парные мешочки, похожие на виноградные, заполненные жидкостью. Их размер может варьироваться в зависимости от возраста и сексуальной активности. 16 Они лежат каудолатерально по отношению к соответствующему семявыносящему протоку, между мочевым пузырем и прямой кишкой (рис. 1).
Предстательная железа состоит из 30-50 маленьких желез, расположенных в ацинусах, разделенных стромой. Двадцать или тридцать длинных трубчато-альвеолярных желез соединяют ацинусы с уретрой. Предстательная железа делится на 3 зоны: периферическую, переходную и центральную. Размер простаты зависит от возраста; в период полового созревания простата растет в присутствии тестостерона. С возрастом периуретральная железистая ткань и переходная зона могут значительно гипертрофироваться, постепенно сжимая центральную зону и растягивая периферическую зону. 17 Переходная зона и центральная зона вместе называются центральным сальником . Перипростатическое венозное сплетение окружает железу и впадает во внутренние подвздошные и пресакральные вены. Сосудисто-нервный пучок проходит вдоль заднебоковой стороны железы и является предпочтительным путем для распространения опухоли из-за небольших нервных ветвей, которые проникают в капсулу простаты в этой области.
Рак простаты
Периферическая зона состоит из большей части железистой ткани, и большинство опухолей железистого происхождения; Таким образом, 70% всех опухолей расположены в периферической зоне.Примерно 20% опухолей простаты возникают в переходной зоне и 10% — в центральной зоне. Большинство опухолей центральных желез имеют дополнительные опухолевые очаги в периферической зоне. 18
На Т2-взвешенных (T2W) МРТ-изображениях карцинома простаты обычно проявляется как область с низкой интенсивностью сигнала в более яркой нормальной периферической зоне (состоящей из протоковых и ацинарных элементов) (рис. 2). 19,20 Помимо карциномы, дифференциальный диагноз области с низкой интенсивностью сигнала включает постбиопсийное кровотечение, хронический простатит, доброкачественную гиперплазию предстательной железы, эффекты гормонального или лучевого лечения, рубцы, кальцификаты, гиперплазию гладких мышц и фиброзно-мышечную гиперплазию. 21
Центральная железа обычно состоит из узловых областей разной интенсивности сигнала, в зависимости от относительной степени стромальной и железистой гиперплазии. 22 Обнаружить карциному предстательной железы в центральной железе на изображениях T2W сложно, особенно когда преобладает гиперплазия стромы, которая имеет интенсивность сигнала, аналогичную интенсивности сигнала карциномы. Однородная линзовидная область с низкой интенсивностью сигнала связана с раком простаты в центральной железе 23 (Рисунок 3).На изображениях T2W аномальная асимметричная низкая интенсивность сигнала в просвете или утолщение стенки семенных пузырьков указывает на инвазию семенных пузырьков (Рисунок 4). 24
МРТ простаты
Простата может быть хорошо визуализирована с помощью эндоректальной катушки в сочетании с тазовой катушкой с фазированной решеткой на 1,5Тл. 25 Первоначально для визуализации простаты при 3Т была доступна только катушка с фазированной решеткой таза. 26,27 В 2004 году была представлена прототипная эндоректальная катушка, которая привела к увеличению пространственного разрешения T2W и T1-взвешенной (T1W) МРТ с контрастным усилением, увеличению временного разрешения DCE-MRI и увеличению спектрального разрешения MRSI. 5 Bloch et al. 28 исследовали возможность МРТ простаты с комбинацией эндоректальной и тазовой катушек с фазированной решеткой. Это привело к высокому качеству диагностики и отличным анатомическим деталям на МР-изображениях.
В нашем учреждении обычная МРТ предстательной железы выполняется на 3T (MAGNETOM Trio с TIM, Siemens Medical Solutions, Эрланген, Германия) с использованием эндоректальной катушки (MEDRAD, Warrendale, PA) и имеющейся в продаже 8-канальной катушки для массива тела. Получение сагиттального и аксиального T2W полуфурье-изображения с однократным турбо-спин-эхо-локализатором для проверки позиционирования эндоректальной катушки.МРТ выполняется по крайней мере через 3-4 недели после биопсии простаты 29,30 , потому что присутствие продуктов крови может скрыть или быть ошибочно принятым за рак простаты. Перед МРТ вводят внутримышечный спазмолитический препарат для уменьшения перистальтики кишечника. Эндоректальная спираль вводится и надувается примерно 60-80 мл жидкости на фторуглерод. 31,32 По нашему опыту, пациенты хорошо переносят эндоректальную спираль. Протокол визуализации состоит из T2W турбо спин-эхо МР-изображений в 3-х плоскостях: MRS-изображения, диффузионно-взвешенные MR-изображения и DCE-MR-изображения.
Т2-взвешенная МРТ
Была поставлена под сомнение необходимость использования эндоректальной катушки при 3Т. Sosna et al., , 26, , не обнаружили существенной разницы в качестве изображения между 3Т-визуализацией туловища с фазированной решеткой и эндоректальной 1,5Т-визуализацией простаты. Однако они сравнили 20 пациентов, сканированных при 3Т, с 20 разными пациентами при 1,5Т. Heijmink et al. 33 обнаружили значительное улучшение качества изображения и точности постановки при использовании эндоректальной катушки по сравнению с катушкой для тела.Обнаружена чувствительность от 73% до 80% и специфичность от 97% до 100% для определения стадии рака простаты. Эти результаты эндоректального определения стадии были подтверждены в другом исследовании, в котором изучалась эндоректальная МРТ 3T. Авторы обнаружили высокую точность 94% и специфичность 96%. 34 В этом исследовании 2 из 3 подтвержденных гистопатологией случаев минимальной капсульной инвазии были обнаружены с помощью эндоректальной МРТ. Поэтому рекомендуется выполнять локальное стадирование с помощью эндоректальной катушки при 3Т.
Для T2W MRI предлагаются следующие параметры: TR (мсек) / время эхо (TE) (мсек) 3500-5000 / 124, 2.Толщина сечения от 5 до 3 мм, от 18 до 20 срезов, поле зрения 200 мм и матрица от 768 до 512 × 512. Гиперэхо-сигналы используются для уменьшения выделения РЧ-мощности из последовательности спинового эха. 35 Спиновое эхо получается с помощью серии импульсов малой мощности с модулированными углами переворота для создания полного спинового эха на эффективном TE. При 3T время релаксации T1 и T2 увеличивается и уменьшается соответственно по сравнению с 1,5T. DeBazelaire et al 36 обнаружили увеличение времени релаксации T1 на 21% и уменьшение времени релаксации T2 в простате на 16% (по сравнению с 1.5Т). При более длинных TE (время TE превышает время релаксации T2 простаты, т. Е. 74 ± 9 мсек) разница между раком и здоровой тканью простаты более значительна, при условии, что ткань с самым коротким T2 все еще имеет адекватный SNR. 33 В дополнение к изображениям T2W требуется аксиальная (T1W) промежуточно-взвешенная последовательность со следующими параметрами: TR / TE 20 / 4,4 мс, угол поворота 8º и поле зрения от 280 до 320 мм для обнаружения постбиопсийного кровотечения. (Рисунок 5).
МРТ-спектроскопия
Proton MRSI раскрывает специфическую метаболическую информацию о простате.Этот метод МРТ можно использовать для локализации опухоли, характеристики, планирования лечения и оценки терапии. 37,38 Пониженный уровень цитрата и повышенный уровень холина указывают на рак простаты (рис. 6). 38,39 Обычно используемым маркером раковой ткани является соотношение холин + креатин / цитрат. При 1,5T выполняется MRSI простаты с помощью эндоректальной катушки. Специфичность от 49% до 88% была достигнута при сопутствующей чувствительности от 63% до 92% соответственно. 40,41 Использование стандартизованного (зонально-зависимого) порогового подхода в MRSI простаты привело к хорошей точности и соглашению между наблюдателями в различении доброкачественных и злокачественных тканей. 4,42 МРТ-спектроскопия предстательной железы без эндоректальной катушки возможна с использованием поверхностной катушки для позвоночника при напряжении 1,5 Тл. 43 Однако спектральное качество и SNR явно хуже, чем при обследованиях, проводимых с помощью эндоректальных катушек. С момента разработки эндоректальной катушки появилась возможность выполнять 3-мерный (3D) протонный MRSI простаты с пространственным разрешением до 0.22 см. 3, 37
Спектроскопическая МРТ при 3Т обладает повышенной интенсивностью сигнала и улучшенным спектральным разрешением. Необходимы адекватное подавление липидных сигналов и локально однородная напряженность магнитного поля. 44 Чтобы свести к минимуму неоднородность магнитного поля, эндоректальную катушку следует заполнить жидким перфторуглеродом. Это снижает эффект восприимчивости. Scheenen et al. 44 предложили использовать короткие TE (например, 75 мсек) на основе вычисленных значений T2 цитрата и холина; однако могут возникнуть проблемы с липидным загрязнением.Короткое время повторения 750 мс частично насыщает сигналы холина, но увеличивает SNR в единицу времени для цитрата. Спектральная форма цитрата изменилась, что может затруднить его обнаружение. 45 Это указывает на то, что в будущем есть возможности для улучшения и / или разработки новых импульсных последовательностей для оптимизации MRSI на 3T. В нашем стандартном протоколе авторы выполняют MRSI с эндоректальной катушкой с пространственным разрешением 5 × 5 × 5 мм. 3
Диффузионно-взвешенная визуализация
Диффузия — это трехмерный физический процесс, который важен для многих физиологических функций.Первоначально диффузионно-взвешенная МРТ применялась к мозгу для обнаружения инсульта и ишемии. 46,47 Только недавно этот метод был внедрен в МРТ простаты из-за разработки сверхбыстрых эхопланарных последовательностей. На сегодняшний день опубликовано лишь несколько статей, посвященных диффузионно-взвешенной визуализации простаты при 3Т. 48-53
Значения кажущегося коэффициента диффузии (ADC) злокачественной ткани ниже, чем в здоровой периферической зоне 54 (Рисунок 7).Это снижение, вероятно, вызвано увеличением плотности клеток. 55 Значение ADC здоровой периферической зоны также выше, чем у центральной железы. Это можно объяснить более высоким содержанием воды в просвете предстательной железы. Диффузионно-взвешенная визуализация была успешно выполнена с использованием эндоректальной катушки. Хотя для накачивания использовался воздух, качество диагностики не ухудшилось при 1,5Т. 56 Sato et al 57 сравнили значения ADC нормальной и раковой ткани как в периферической, так и в переходной зоне при 1.5Т. Значения ADC рака простаты в обеих зонах были значительно ниже, чем у доброкачественной ткани в соответствующей зоне. Биопсия, как эталон, могла привести к неточной корреляции между интересующей областью и образцом биопсии.
Pickles et al. 52 были первыми, кто сообщил о применении диффузионно-взвешенной визуализации простаты при 3Т. Хотя значения ADC для опухолей были ниже, чем для нормальной периферической зоны, между субъектами наблюдалась значительная вариабельность.Kim et al., , 48, сосредоточился на периферических и переходных зонах и использовал гистопатологию целых срезов в качестве эталона. Было обнаружено, что значения ADC злокачественных тканей были значительно ниже, чем у доброкачественных тканей в периферической зоне и переходной зоне. Почти все предыдущие исследования были сосредоточены на измерениях ADC в здоровых и раковых тканях. Manenti et al., , 53, , выполнили технико-экономическое обоснование для визуализации 3T-диффузионного тензора и отслеживания волокон у пациентов с раком простаты, в результате чего были получены четкие очертания анатомии простаты (контур капсулы, границы периферической и центральной области), расширение неопластического поражения и инфильтрация капсулы.Истинная клиническая ценность диффузионно-взвешенной визуализации, диффузионно-тензорной визуализации и отслеживания волокон у пациентов с раком простаты должна быть исследована в будущих исследованиях.
МРТ с динамическим контрастом
МРТ с динамическим контрастированием — это метод исследования ангиогенеза опухоли. Могут быть получены данные, отражающие тканевую перфузию, проницаемость микрососудов и пространство внеклеточной утечки. Понимание этих физиологических процессов получается качественно, характеризуя кривые кинетического усиления, или количественно, применяя сложные методы компартментального моделирования. 58
Низкомолекулярный внесосудистый и внеклеточный контрастный агент (хелат гадолиния) сокращает время релаксации T1 воды, обеспечивая высокую интенсивность сигнала на изображениях T1W. Время релаксации Т1 тканей увеличивается на 3Т по сравнению с 1,5Т. Релаксивные свойства хелата гадолиния существенно не отличаются при 1,5 от 3Т. Более длительное время релаксации T1 тканей и увеличенное SNR приводит к увеличению контраста между опухолью и нормальной тканью. 59
МРТ с динамическим контрастированием менее точна из-за ограничений временного и пространственного разрешения при 1,5Т. Протокол динамической МРТ, используемый в учреждении авторов, включает в себя оптимизированную последовательность T1W турбо быстрой съемки под малым углом (FLASH) (угол обзора 230 мм, матрица 128 × 128 и 16 срезов), которая получается с быстрым временным разрешением (каждые 2,8 секунды). в течение 2 минут) и был получен с помощью анэндоректальной катушки. Хелат гадолиния вводится в качестве контрастного вещества. В этом протоколе мы выбрали высокое пространственное разрешение и промежуточное временное разрешение (рисунок 8).Использование 3T МРТ позволяет увеличить временное разрешение DCE-MRI с 2 секунд до 1 секунды (10 разделов). 5 Kim et al. 60 описали первые результаты локализации рака простаты с помощью DCE-MRI при 3T. В этой статье сообщается о превосходных результатах локализации для DCE-MRI по сравнению с T2W-визуализацией; однако этот результат не достиг статистической значимости. Однако изображение границ опухоли было статистически лучше по сравнению с анатомическими МР-изображениями ( P = 0.006).
Заключение
Результаты МРТ простаты на 3Т теперь все чаще публикуются в научной литературе. На данный момент наиболее значительным улучшением 3Т МРТ простаты всего тела является увеличение пространственного разрешения и высокая точность локального стадирования. Местное стадирование предпочтительно проводить с помощью эндоректальной катушки при 3Т. Тазовая фазированная матрица 3Т и эндоректальная 1,5Т визуализация выявляют одинаковое качество изображения и анатомические детали. Однако обнаружение или локализация опухолевого поражения, вероятно, не принесет пользы от высокой напряженности поля, потому что контраст тканей затронут минимально.В настоящее время 3D MRSI возможно без эндоректальной катушки. 61 Этот неинвазивный метод может использоваться для пациентов с отрицательными результатами биопсии и повышенным уровнем ПСА. Диффузионно-взвешенная визуализация может быть важным дополнением к 3T МРТ простаты. Тем не менее, для более тщательной оценки этого метода следует провести более крупные исследования с адекватной МРТ и патологической корреляцией. Эндоректальная DCE-MRI позволяет сочетать быструю визуализацию (<3 сек / набор изображений) с хорошим пространственным разрешением. Этот метод напрямую выигрывает от увеличения отношения сигнал / шум.В конце концов, специальный протокол визуализации, включая оптимальные последовательности и выбор катушки, должен быть разработан и использован для каждого уникального показания (например, обнаружение и локализация опухоли, стадирование, местный рецидив и т. Д.).
ССЫЛКИ
- Джемал А., Сигель Р., Уорд Е. и др. Статистика рака. 2007. CA Cancer J Clin. 2007; 57: 43-66.
- Sonnad SS, Langlotz CP, Schwartz JS. Точность МРТ для определения стадии рака простаты: метаанализ для изучения влияния технологических изменений. Acad Radiol. 2001; 8: 149-157.
- Engelbrecht MR, Jager GJ, Laheij RJ, et al. Локальная стадия рака простаты с помощью магнитно-резонансной томографии: метаанализ. Eur Radiol. 2002; 12: 2294-2302.
- Fütterer JJ, Heijmink SW, Scheenen TWJ и др. Локализация рака простаты с помощью динамической МР-визуализации с контрастным усилением и протонной МР-спектроскопической визуализации. Радиология. 2006; 241: 449-458.
- Fütterer JJ, Scheenen TW, Huisman HJ и др.Первоначальный опыт проведения магнитно-резонансной томографии с эндоректальной катушкой 3 тесла и 1H-спектроскопической визуализации простаты. Invest Radiol. 2004; 39: 671-680.
- Боттомли, Пенсильвания, Фостер, ТД, Аргерсингер, РЭ, Пфайфер, Л.М. Обзор времени релаксации ЯМР водорода в нормальной ткани и механизмов релаксации от 1 до 100 МГц: зависимость от типа ткани, частоты ЯМР, температуры, вида, удаления и возраста. Med Phys. 1984; 11 (4): 425-448.
- Эдельштейн WA, Гловер GH, Харди CJ, Редингтон RW.Собственное отношение сигнал / шум при ЯМР-визуализации. Magn Reson Med. 1986; 3: 604-618.
- Hoult DI, Chen CN, Sank VJ. Полевая зависимость ЯМР-изображения. II. Аргументы относительно оптимальной напряженности поля. Magn Reson Med. 1986; 3: 730-746.
- Шик Ф. МРТ всего тела в высоком поле: технические ограничения и клинический потенциал. Eur Radiol. 2005; 15: 946-959.
- Ван Дж., Олсоп Д.К., Ли Л. и др. Сравнение количественной визуализации перфузии с использованием маркировки спина артерий на 1.5 и 4,0 Тесла. Magn Reson Med. 2002; 48: 242-254.
- Бернштейн М.А., Хьюстон Дж. 3-й, Лин С. и др. Внутричерепная и цервикальная МРА высокого разрешения при 3,0 Тл: технические соображения и первоначальный опыт. Magn Reson Med 2001; 46: 955-962.
- Гринман Р.Л., Широски Ю.Е., Малкерн Р.В., Рофски Н.М. Быстрое спин-эхо-изображение сердца человека с двойной инверсией черной крови: сравнение между 1,5 и 3,0 Тл. Дж. Магнитно-резонансная томография. 2003; 17: 648-655.
- Gruber D, Mlynárik V, Moser E. Трехмерная протонная спектроскопическая визуализация человеческого мозга с высоким разрешением на 3T: вопросы SNR и применение для анатомически согласованных размеров вокселей. Magn Reson Med. 2003; 49: 299-306.
- Myers RP, Goellner JR, Cahill DR. Форма простаты, наружный поперечно-полосатый сфинктер уретры и радикальная простатэктомия: апикальная диссекция. J Urol. 1987; 138: 543-550.
- Sattar AA, Noël JC, Vanderhaeghen JJ, et al. Капсула простаты: компьютеризированный морфометрический анализ ее компонентов. Урология. , 1995; 46: 178-181.
- Fuse H, Okumura A, Satomi S и др. Оценка характеристик семенных пузырьков с помощью УЗИ до и после эякуляции. Urol Int. 1992; 49: 110-113.
- Виллерс GM и Де Мерлеер GO. Анатомия предстательной железы с помощью магнитно-резонансной томографии (МРТ) и применение МРТ при планировании лучевой терапии. Eur J Rad. 2007; 63: 361-368.
- McNeal JE. Нормальная и патологическая анатомия простаты. Урология. 1981; 17 (приложение 3): 11-16.
- Круз М., Цуда К., Наруми Ю. и др. Характеристика низкоинтенсивных поражений в периферической зоне простаты на МРТ эндоректальной катушке перед биопсией. Eur Radiol. 2002; 12: 357-365.
- Claus FG, Hricak H, Hattery RR. Оценка рака простаты перед лечением: роль МРТ и 1H МР-спектроскопии. Радиография. 2004; 24 (дополнение 1): S167-S180.
- Schiebler ML, Schnall MD, Pollack HM, et al.Современная роль МРТ в стадировании аденокарциномы простаты. Радиология. 1993; 189: 339-352.
- Янус С., Липперт М. Доброкачественная гиперплазия простаты: вид на магнитно-резонансной томографии. Урология. , 1992; 40 (6): 539-541.
- Akin O, Sala E, Moskowitz CS, et al. Рак предстательной железы переходной зоны: особенности, обнаружение, локализация и стадия при эндоректальной МРТ. Радиология. , 2006; 239: 784-792.
- Outwater EK, Петерсен Р.О., Сигельман Э.С.Карцинома простаты: оценка диагностических критериев расширения капсулы на изображениях эндоректальной спирали. Радиология. 1994; 193: 333-339.
- Fütterer JJ, Engelbrecht MR, Jager GJ, et al. Рак предстательной железы: сравнение точности локального стадирования одной только катушки с фазированной решеткой для таза и встроенных катушек с эндоректально-тазовой фазированной решеткой. Точность локального определения стадии рака простаты с использованием МРТ с эндоректальной катушкой. Eur Radiol. 2007; 17: 1055-1065.
- Sosna J, Pedrosa I, Dewolf WC, et al.МРТ простаты при 3 Тесла: сравнение внешней катушки с фазированной решеткой с визуализацией с эндоректальной катушкой при 1,5 Тесла. Акад. Радиол. . 2004; 11: 857-862.
- Ким Х.В., Бакли Д.Л., Петерсон Д.М. и др. Магнитно-резонансная томография простаты in vivo и магнитно-резонансная спектроскопия при 3 Тесла с использованием трансформирующей тазовой фазированной катушки: предварительные результаты. Invest Radiol. 2003; 38: 443-451.
- Блох Б.Н., Рофски Н.М., Барони Р.Х. и др. Магнитно-резонансная томография предстательной железы 3 Тесла с комбинированной тазовой фазированной решеткой и эндоректальной катушками; Первоначальный опыт (1). Acad Radiol. 2004; 11: 863-867.
- White S, Hricak H, Forstner R, et al. Рак простаты: влияние постбиопсийного кровотечения на интерпретацию МРТ изображений. Радиология. , 1995; 195: 385-390.
- Иконен С., Кивисаари Л., Вехмас Т. и др. Оптимальные сроки проведения МРТ простаты после биопсии. Acta Radiol. 2001; 42: 70-73.
- Прандо А., Курханевич Дж., Борхес А.П. и др. Биопсия простаты, направленная на результаты эндоректальной МР-спектроскопии у пациентов с повышенным уровнем специфического антигена простаты и предшествующими отрицательными результатами биопсии: ранний опыт. Радиология. 2005; 236: 903-910.
- Rosen Y, Bloch BN, Lenkinski RE, et al. 3Т МРТ простаты: снижение градиентов восприимчивости путем наполнения эндоректальной спирали суспензией сульфата бария. Magn Reson Med. 2007; 57: 898-904.
- Heijmink SW, Fütterer JJ, Hambrock T, et al. Рак простаты: МРТ-визуализация массива тела и эндоректальной катушки при 3-кратном сравнении качества изображения, локализации и стадийности. Радиология. 2007; 244: 184-195.
- Fütterer JJ, Heijmink SW, Scheenen TW, et al. Рак простаты: локальная стадия при 3-Т эндоректальной МРТ-визуализации — ранний опыт. Радиология. 2006; 238: 184-191.
- Хенниг Дж., Шеффлер К. Hyperechoes. Magn Reson Med. 2001; 46: 6-12.
- de Bazelaire CM, Duhamel GD, Rofsky NM, Axisp DC. Время релаксации при МРТ тканей брюшной полости и таза, измеренное in vivo при 3,0 Тл: предварительные результаты. Радиология. 2004; 230: 652-659.
- Kurhanewicz J, Vigneron DB, Hricak H, et al. Трехмерная МРТ-спектроскопия H-1 простаты человека in situ с высоким пространственным разрешением (0,24-0,7 см3). Радиология. 1996; 198: 795-805.
- Heerschap A, Jager GJ, van der Graaf M, et al. Протонная МР-спектроскопия in vivo выявляет измененное содержание метаболитов в злокачественной ткани предстательной железы. Anticancer Res. 1997; 17: 1455-1460.
- Курханевич Дж., Виньерон Д.Б., Нельсон С.Дж. и др.Цитрат как маркер in vivo, позволяющий отличить рак простаты от доброкачественной гиперплазии предстательной железы и нормальной периферической зоны простаты: обнаружение с помощью локальной протонной спектроскопии. Урология. , 1995; 45: 459-456.
- Закиан К.Л., Сиркар К., Хричак Х. и др. Корреляция протонной МРТ-спектроскопии со шкалой Глисона на основе пошагового патологического анализа после радикальной простатэктомии. Радиология. 2005; 234: 804-814.
- Scheidler J, Hricak H, Vigneron DB и др.Рак простаты: локализация с помощью трехмерного протонного МРТ-спектроскопического исследования — клинико-патологического исследования. Радиология. 1999; 213: 473-480.
- Jung JA, Coakley FV, Vigneron DV, et al. Изображение предстательной железы при эндоректальной МРТ-спектроскопии: исследование стандартизированной системы оценки. Радиология. 2004; 233: 701-708.
- Lichy MP, Pintaske J, Kottke R, et al. Трехмерная протонная МРТ-спектроскопия рака простаты с использованием стандартной катушки для позвоночника на отметке 1.5 T в клинической практике: технико-экономическое обоснование. Eur Radiol. 2005; 15: 653-660.
- Scheenen TW, Gambarota G, Weiland E, et al. Оптимальное время для 1H-MR-спектроскопии in vivo простаты человека при 3Т. Magn Reson Med. 2005; 53: 1268-1274.
- Rouvière O, Hartman RP, Lyonnet D. МРТ простаты при высокой напряженности поля: эволюция или революция? Eur Radiol. , 2006; 16: 276-284.
- Moseley ME, Kucharczyk J, Mintorovitch J, et al.Диффузионно-взвешенная МРТ острого инсульта: корреляция с Т2-взвешенной МРТ и МРТ с усиленной магнитной восприимчивостью у кошек. AJNR Am J Neuroradiol. 1990; 11: 423-429.
- Лансберг М.Г., Тийс В.Н., О’Брайен М.В. и др. Эволюция кажущегося коэффициента диффузии, взвешенной по диффузии и интенсивности сигналов, взвешенных по Т2, при остром инсульте. AJNR Am J Neuroradiol. 2001; 22: 637-644.
- Ким С.К., Пак Б.К., Хан Дж.Дж. и др. Диффузионно-взвешенная визуализация простаты при 3 Тл для дифференциации злокачественной и доброкачественной ткани в переходных и периферических зонах: предварительные результаты. J Comput Assist Tomogr. 2007; 31: 449-454. Ошибка в: J Comput Assist Tomogr. 2007; 31: 656.
- Гиббс П., Пиклз М.Д., Тернбулл Л.В. Воспроизводимость измерений диффузии простаты человека на основе эхо-планарных измерений при 3Т. Магнитно-резонансная томография. 2007; 25: 1423-1429.
- Miao H, Fukatsu H, Ishigaki T. Обнаружение рака простаты с помощью 3-T МРТ: Сравнение диффузионно-взвешенной и T2-взвешенной визуализации. Eur J Radiol. 2007; 61: 297-302.
- Гиббс П., Пиклз М.Д., Тернбулл Л.В. Диффузионная визуализация простаты при 3,0 тесла. Invest Radiol. 2006; 41: 185-188.
- Пиклз М.Д., Гиббс П., Сринивас М., Тернбулл Л.В. Диффузионно-взвешенная визуализация нормальной и злокачественной ткани простаты при 3,0 Тл. J Магнитно-резонансная визуализация 2006; 23: 130-134.
- Manenti G, Carlani M, Mancino S и др. Диффузионная тензорная магнитно-резонансная томография рака простаты. Invest Radiol. 2007; 42: 412-419.
- Issa B. Измерение кажущегося коэффициента диффузии в нормальных и злокачественных тканях предстательной железы in vivo с использованием эхопланарной визуализации. Дж. Магнитно-резонансная томография. 2002; 16: 196-200.
- Андерсон А.В., Се Дж., Пиццония Дж. И др. Влияние изменения объемной доли клеток на видимую диффузию в человеческих клетках. Магнитно-резонансная томография. 2000; 18: 689-695.
- Хоссейнзаде К., Шварц С.Д. Эндоректальная диффузионно-взвешенная визуализация при раке простаты для дифференциации злокачественной и доброкачественной ткани периферической зоны. Дж. Магнитно-резонансная томография. 2004; 20: 654-661.
- Сато С., Наганава С., Накамура Т. и др. Дифференциация доброкачественных тканей и раковых образований по кажущимся значениям коэффициента диффузии в переходных и периферических зонах простаты. Дж. Магнитно-резонансная томография. 2005; 21: 258-262.
- d’Arcy JA, Collins DJ, Padhani AR, et al. Информатика в радиологии (infoRAD): Инструмент для магнитно-резонансной томографии: анализ и визуализация данных МРТ с динамическим контрастированием. Радиография. 2006; 26: 621-632.
- Нёбауэр-Хуманн И.М., Ба-Ссалама А., Млынарик В. и др. Увеличение контраста опухолей головного мозга при магнитно-резонансной томографии при 3 тесла против 1,5 тесла. Invest Radiol. 2002; 37: 114-119.
- Ким С.К., Парк Б.К., Ким Б. Локализация рака простаты с использованием 3Т МРТ: сравнение Т2-взвешенной и динамической визуализации с контрастным усилением. J Comput Assist Tomogr. 2006; 30: 7-11.
- Scheenen TWJ, Heijmink SW, Roell SA и др.Трехмерная протонная МР-спектроскопия простаты человека при 3Т без эндоректальной катушки: осуществимость. Радиология. 2007; 245: 507-516.
Вернуться к началу
Увеличение предстательной железы | Причины и лечение
Симптомы
Симптомы увеличения простаты называются симптомами нижних мочевыводящих путей (СНМП). См. Дополнительную информацию в отдельной брошюре «Симптомы нижних мочевыводящих путей у мужчин». СНМП также могут быть вызваны другими состояниями.
Увеличение простаты может вызвать сужение уретры.Это может частично затруднить отток мочи. Это может привести к обструктивным симптомам, таким как:
- Плохой поток . Отток мочи слабее, и для опорожнения мочевого пузыря требуется больше времени.
- Неуверенность . Возможно, вам придется немного подождать в туалете, прежде чем начнет течь моча.
- Ведение мяча . Ближе к концу мочеиспускания поток становится медленным.
- Плохое опорожнение . У вас может возникнуть ощущение, что мочевой пузырь не опорожняется.
Увеличенная простата может также вызвать раздражение мочевого пузыря, что может вызвать:
- Частота . Вы можете мочиться чаще, чем обычно. Это может сильно раздражать, если происходит ночью. Часто вставать несколько раз за ночь для мочеиспускания — это ноктурия.
- Срочность . Это означает, что вам нужно быстро добраться до туалета, когда вам нужно пойти.
Обычно симптомы легкие вначале — возможно, небольшое уменьшение потока мочи или необходимость подождать несколько секунд, чтобы начать мочеиспускание.Через несколько месяцев или лет симптомы могут стать более серьезными и тревожными. В некоторых случаях развиваются осложнения.
Увеличенная простата не всегда вызывает симптомы. Только от четверти до половины мужчин с увеличенной простатой будут иметь симптомы. Кроме того, тяжесть симптомов не всегда связана с размером простаты. Это зависит от того, насколько простата закрывает уретру.
Не все симптомы мочеиспускания у мужчин возникают из-за увеличения простаты. В частности, если у вас идет кровь, у вас недержание мочи или боль, это может быть связано с заболеваниями мочевого пузыря, почек или другими заболеваниями простаты.При появлении этих симптомов следует обратиться к врачу.
Каковы причины доброкачественной гиперплазии простаты?
Точная причина неизвестна. Увеличение предстательной железы — нормальный процесс, развивающийся по мере взросления мужчины. Поэтому с возрастом это становится более распространенным. Считается, что изменения мужских половых гормонов, происходящие с возрастом, могут быть, по крайней мере, частью причины.
Увеличение предстательной железы может быть вызвано другими заболеваниями, такими как рак простаты, острый простатит и хронический простатит.См. Отдельные брошюры «Рак простаты, острый простатит и хронический простатит».
Каковы возможные осложнения?
Симптомы мочеиспускания ухудшаются не у всех. У большинства мужчин с увеличенной простатой серьезные осложнения маловероятны. Иногда возникают следующие осложнения:
- В некоторых случаях происходит полная блокировка мочи, поэтому вы больше не можете мочиться. Это называется задержкой мочи. Это может быть очень неудобно, и вам потребуется ввести небольшую трубку (катетер) для дренирования мочевого пузыря.Это происходит менее чем у 1 из 100 мужчин с увеличенной простатой каждый год. См. Отдельную брошюру «Задержка мочи».
- В некоторых случаях при мочеиспускании из мочевого пузыря опорожняется только часть мочи. Некоторое количество мочи все время остается в мочевом пузыре. Это постоянное состояние называется хронической задержкой. Это может вызвать повторяющиеся (повторяющиеся) инфекции мочи или недержание мочи (поскольку моча стекает вокруг закупорки, а не выделяется в больших количествах каждый раз, когда вы идете в туалет).
Примечание : риск рака простаты , а не повышен. Мужчины с доброкачественным увеличением простаты не имеют большей или меньшей вероятности развития рака простаты, чем мужчины без доброкачественного увеличения простаты.
Нужны ли мне тесты?
Доброкачественное увеличение простаты обычно диагностируется на основании описанных ранее типичных симптомов. Анализы необходимы не для подтверждения диагноза, а для того, чтобы убедиться в отсутствии осложнений. Тесты также полезны для исключения других причин ваших симптомов и иногда дают врачу представление о размере вашей простаты.Могут быть выполнены следующие тесты:
- Врач может осмотреть вашу простату, чтобы узнать, насколько она велика. Для этого вставьте палец в перчатке в задний проход (через задний проход в прямую кишку), чтобы ощупать заднюю часть предстательной железы. Размер мочевого пузыря можно оценить, осмотрев живот.
- Анализы мочи и крови могут быть выполнены, чтобы проверить функцию почек, исключить инфекцию мочи и проверить, нет ли крови в моче.
- Можно посоветовать направление к специалисту по мочевому пузырю (урологу), если ваши симптомы беспокоят или развиваются осложнения.В этих более тяжелых случаях могут быть проведены обследования, особенно если в качестве лечения рассматривается операция. Например:
- Дневник мочеиспускания. Вас могут попросить заполнить дневник в течение недели или около того. В нем будет информация о том, сколько раз в течение дня и ночи вы аннулировали, пропущенную сумму, а также количество и типы напитков, которые вы выпили.
- Может быть предложен анализ крови на простатический специфический антиген (ПСА), хотя этот анализ обычно не проводится. Это можно использовать как маркер размера простаты.Большие простаты производят больше ПСА. См. Отдельную брошюру под названием «Тест на специфический антиген простаты» (ПСА).
Примечание : высокий уровень ПСА также обнаруживается у людей с раком простаты. Следует подчеркнуть, что у большинства мужчин с симптомами простаты , а не , рак простаты.
Всегда ли необходимо лечение?
Нет. В большинстве случаев увеличенная простата не вызывает никаких повреждений или осложнений. Необходимость лечения обычно зависит от того, насколько беспокоят симптомы.Например, вы можете быть довольны лечением, если вас будят шесть раз за ночь, каждую ночь, и вам нужно срочно сходить в туалет. С другой стороны, небольшая нерешительность, когда вы идете в туалет и вставаете один раз за ночь для мочеиспускания, может вызвать небольшие проблемы и не потребовать лечения.
Какие есть варианты лечения увеличения простаты?
Варианты лечения увеличенной простаты
Каждый вариант лечения увеличенной простаты имеет различные преимущества, риски и последствия.В сотрудничестве с health.org.uk мы составили краткое пособие по принятию решений, которое побуждает пациентов и врачей обсуждать и оценивать доступные варианты.
Никакое лечение вряд ли полностью избавит от всех симптомов, хотя симптомы обычно можно значительно улучшить с помощью лечения. Рассматриваемые методы лечения обычно зависят от того, насколько серьезны и беспокоят ваши симптомы.
Возможным вариантом может быть отказ от лечения (часто называемое бдительным ожиданием)
Если симптомы легкие, это может быть лучшим вариантом.Вы можете быть счастливы просто посмотреть, как идут дела, если симптомы не слишком беспокоят и не сильно влияют на вашу жизнь. Ситуацию можно пересматривать примерно раз в год или раньше, если симптомы изменились. Симптомы не всегда ухудшаются. Они могут даже улучшиться.
Лекарства
Решение лечить лекарствами обычно зависит от того, насколько беспокоят вас симптомы. Есть две группы лекарств, которые могут помочь: альфа-адреноблокаторы и ингибиторы 5-альфа-редуктазы.Лекарства не излечивают проблему и обычно не устраняют полностью симптомы. Однако симптомы часто облегчаются, если вы принимаете лекарство.
Альфа-адреноблокаторы . Эти лекарства действуют, расслабляя гладкие мышцы простаты и шейки мочевого пузыря. Это может улучшить отток мочи.
Лекарства с ингибиторами 5-альфа-редуктазы . Это альтернативы альфа-адреноблокаторам. Они работают, блокируя превращение гормона тестостерона в дигидротестостерон в простате.Они делают это, блокируя химическое вещество (фермент), называемое 5-альфа-редуктазой.
Хирургия
Удаление части простаты — вариант, если симптомы очень беспокоят или если лекарства не помогают. Примерно каждому четвертому мужчине с увеличенной простатой на каком-то этапе предстоит операция. При этих операциях удаляется только центральная часть простаты (создавая широкий канал для прохождения мочи), оставляя внешнюю часть позади. Это отличается от рака простаты, когда, если для излечения проводится операция, вся простата удаляется.
В настоящее время доступно множество различных типов операций по удалению ткани простаты. Ваш хирург более подробно обсудит наиболее подходящую для вас операцию. Некоторые из наиболее часто выполняемых операций перечислены ниже:
Трансуретральная резекция простаты (ТУРП) . Это самая распространенная операция, выполняемая при увеличении простаты. Под наркозом, спинальным или общим, через уретру в мочевой пузырь вводится жесткий цистоскоп.Цистоскоп — это узкая телескопическая трубка, через которую проходят небольшие инструменты, позволяющие провести операцию. Полукруглая петля из проволоки пропускает электрический ток. Именно эта петля выступает из конца цистоскопа и вырезает небольшие сколы простаты, которые затем вымываются в конце операции. Эта операция почти всегда дает хорошее облегчение симптомов. У 80-90% мужчин после этой операции будет ретроградная эякуляция. Это означает, что в момент оргазма сперма возвращается в мочевой пузырь, вызывая «сухой» оргазм.Импотенция и недержание мочи — редкие осложнения после ТУРП.
Трансуретральный разрез простаты (TUIP) . Это может быть предложено, если у вас только немного увеличенная простата. Для этой операции хирург делает небольшие разрезы в предстательной железе, где простата встречается с мочевым пузырем. Затем это расслабляет отверстие мочевого пузыря, в результате чего улучшается отток мочи из мочевого пузыря. Эта операция снижает риск ретроградной эякуляции.
Открытая простатэктомия .Это более традиционная операция, которая включает разрезание кожи, чтобы добраться до простаты. Сейчас это делается редко. Он выполняется только тогда, когда простата очень большая и когда невозможно удалить достаточное количество ткани простаты с помощью узкого цистоскопа, вводимого через уретру.
Лазерная простатэктомия . Это просто применение новых технологий для достижения той же цели, что и ТУРП или открытая простатэктомия. Его преимущество заключается в меньшем количестве побочных эффектов, более коротком периоде установки катетера и более коротком пребывании в больнице (часто всего на одну ночь).Есть два типа лазеров:
- Зеленый свет, который испаряет ткань простаты, создавая полость.
- Энуклеация с помощью гольмиевого лазера (HoLEP). Лазеры могут очень эффективно вырезать стержни из больших частей (долей) простаты, которые, в свою очередь, разрезаются на мелкие кусочки, чтобы их можно было удалить из мочевого пузыря. Также можно использовать тулиевые лазеры.
В руках опытных лазерных хирургов с помощью этой техники можно удалить очень большие простаты, с которыми раньше можно было справиться только открытым хирургическим вмешательством.
UroLift®
Система UroLift® создает «подтяжку» простатической уретры с помощью имплантата. Это удаляет лишнюю ткань простаты, чтобы она не сужала и не блокировала уретру. Устройство предназначено для облегчения симптомов обструкции оттока мочи без разрезания и удаления тканей. Риск эректильной дисфункции (ЭД) или проблем с эякуляцией при использовании UroLift® практически отсутствует.
Национальный институт здравоохранения и передового опыта (NICE) пришел к выводу, что система UroLift эффективна для облегчения симптомов доброкачественной гиперплазии простаты.
Примечание редактора
Новое лечение, одобренное NICE
Д-р Сара Джарвис, 24 июня 2020 года.
NICE одобрил использование Rezum® — минимально инвазивной процедуры, которая включает в себя введение пара для разрушения избыточной ткани предстательной железы для не- злокачественное увеличение простаты. Rezum® отличается от других методов лечения простаты, потому что он использует тепловую энергию водяного пара. Он не использует лазер.
Существует мало свидетельств того, что у мужчин после лечения Резумом возникают проблемы с эректильной дисфункцией.Однако у некоторых мужчин после лечения возникают проблемы с эякуляцией.
Лечение бактериального простатита | Клинические инфекционные болезни
«> Эпидемиология
Простатит является наиболее частым урологическим диагнозом у мужчин младше 50 лет и третьим по частоте диагнозом среди лиц в возрасте 150 лет [10].Примерно у 10% мужчин наблюдаются симптомы, подобные хроническому простатиту; из этих мужчин около 60% обращались за медицинской помощью [1, 11]. Вероятность того, что мужчина получит диагноз простатита в течение жизни, составляет> 25% [12, 13], а на простатит приходится около 25% посещений мужского кабинета с жалобами на мочеполовые органы [14]. Зарегистрированные показатели простатита аналогичны в Северной Америке, Европе и Азии [15]. Помимо дискомфорта, синдромы простатита являются причиной значительных физических и эмоциональных страданий [16, 17] и финансовых затрат [14].
«> Клиническая картина и диагностическая оценка
ABP обычно проявляется внезапно с симптомами мочеиспускания и мучительной, но плохо локализованной болью и часто связано с системными проявлениями (например, недомоганием и лихорадкой) [5]. Клиницисты должны узнать о нарушениях мочеполовой сферы, недавних мочеполовых инструментах и новых половых контактах. Только у ~ 5% мужчин с АД развивается CBP, а у ~ 2% развивается абсцесс предстательной железы. CBP обычно проявляется более продолжительными (≥ 3 месяцев) урогенитальными симптомами.Отличительным признаком является рецидив ИМП (т. Е. ИМП, вызванные тем же организмом), но <50% пациентов с CBP имеют такую историю [23]. Между симптоматическими инфекциями мочевых путей у пациентов могут отсутствовать симптомы, несмотря на продолжающуюся инфекцию предстательной железы.
Физикальное обследование должно включать определение показателей жизнедеятельности и осмотр нижней части живота (поиск растянутого мочевого пузыря), спины (выявление болезненности реберно-позвоночного угла), гениталий и прямой кишки. Пальпация простаты пальцами при АД может вызывать дискомфорт и потенциально может вызвать бактериемию, но безопасна, если проводится осторожно.При АБД железа обычно болезненная, опухшая и теплая, тогда как при CBP может наблюдаться некоторая болезненность, размягчение («заболачивание»), твердое уплотнение или узелки.
Немногие лабораторные тесты являются диагностически полезными для оценки возможного простатита. Любой пациент из группы риска должен пройти обследование на инфекции, передающиеся половым путем. Всем пациентам с возможным простатитом необходим анализ мочи и посев мочи. Тестирование с помощью полоски мочи (на нитриты и лейкоциты) при АД имеет положительную прогностическую ценность ∼95%, но отрицательную прогностическую ценность только ∼70% [24].При АД полезны посевы крови и общий анализ крови. Для пациентов с возможным CBP тест из 4 стаканов считается стандартным диагностическим критерием. Диагноз основывается на обнаружении существенно более низкого количества лейкоцитов и бактерий в образцах мочи из опорожненного мочевого пузыря из уретры (VB1) и мочевого пузыря (VB2) по сравнению с подсчетами в моче с опорожнением после массажа простаты (VB3) или выраженном секрете предстательной железы (EPS). Добавление посевов эякулированной спермы улучшает диагностическую ценность теста с 4 стаканами [25, 26], но посевы спермы чаще дают положительные результаты, чем культуры VB3 или EPS у мужчин с небактериальным простатитом [27].Тест с 4 стаканами громоздок, недостаточно валидирован и редко выполняется даже урологами [28, 29]. Это может быть диагностически полезным при первом обращении, но его ценность ограничена для ранее леченных пациентов с хроническими симптомами. Более простой тест с двумя стаканами (сравнение образцов мочи до и после массажа простаты) дает аналогичные результаты [30]. Количество лейкоцитов в выраженном секрете предстательной железы не коррелирует с тяжестью симптомов у мужчин с ХП / СХТБ [31].
Обследование пациентов с хроническим простатитом обычно должно включать введение NIH-CPSI и, возможно, измерение скорости потока мочи и остаточной мочи после мочеиспускания; только избранные пациенты нуждаются в дальнейших уродинамических или визуализирующих исследованиях [32].Культивирование ткани предстательной железы, полученной с помощью биопсии, не является ни чувствительным (поскольку инфекция является очаговой), ни специфическим (поскольку около 25% образцов после простатэктомии имеют положительный результат посева) [33]. Уровни ПСА повышены примерно у 60% мужчин с АД, у 20% мужчин с ХБП и у 10% мужчин с небактериальным простатитом [34]; снижение после антибактериальной терапии (которое происходит примерно у 40% пациентов) коррелирует с клиническим и микробиологическим улучшением [35]. Различные визуализационные исследования могут выявить подозрение на абсцесс простаты. На рисунке 1 показан наш подход к оценке пациента с возможным простатитом.
«> Лечение бактериального простатита
Подход к лечению бактериальной инфекции простаты во многом основан на правильно подобранной антибактериальной терапии. Менее ясен лучший подход к лечению небактериального простатита (категории III и IV по NIH).
Обзор антибактериальной терапии. Лечение бактериального простатита затруднено из-за отсутствия активного механизма транспорта антибиотиков и относительно плохого проникновения большинства антибиотиков в инфицированную ткань и жидкости простаты. Большинство антибиотиков представляют собой слабые кислоты или основания, которые ионизируются в биологических жидкостях, что препятствует их прохождению через эпителий предстательной железы (рис. 2) [23]. В ткани попадают только свободные, не связанные с белками молекулы антибиотиков. Обычно вещества с молекулярной массой <1000 проходят через отверстия (fenestrae) между эндотелиальными клетками капилляров, но капилляры простаты непористые.Прохождение лекарственного средства через эндотелий капилляров предстательной железы и эпителий предстательной железы усиливается за счет высокого градиента концентрации, высокой растворимости липидов, низкой степени ионизации, высокой константы диссоциации (pKa; допускает диффузию неионизированного компонента в простату), низкого связывания с белками и небольшой размер молекулы [42]. Градиент pH позволяет электрически нейтральным молекулам проходить через мембраны, ионизироваться и захватываться. Хотя улавливание ионов может увеличить концентрацию препарата в простате, заряженная фракция играет неясную антимикробную роль.Фторхинолоны - это цвиттерионы, которые имеют различную pKa в кислой и щелочной среде, что позволяет концентрациям в простате составлять 10-50% от концентрации в сыворотке [43].
Нормальная человеческая простатическая жидкость имеет pH ∼7,3; у людей с CBP жидкость предстательной железы может стать заметно щелочной (средний pH 8,34) [44]. Многие ранние исследования проникновения простатических антибиотиков проводились на собаках, у которых обычно была кислая жидкость простаты. В исследованиях на людях в основном использовали ткань аденомы, полученную в результате резекции простаты.Эти неинфицированные образцы смешанных тканей и жидкостей с различными уровнями pH обычно имеют концентрации антибиотиков, превышающие таковые в плазме. У человека щелочные препараты (например, триметоприм и клиндамицин) подвергаются захвату ионов, что приводит к высоким концентрациям в простатической железе. Кислотные препараты, такие как бета-лактамы, достигают более низких уровней, но большее количество препарата находится в активном состоянии.
Фторхинолоны стали предпочтительными антибиотиками для лечения бактериального простатита, и некоторые из них были одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) по этому показанию.По сравнению с концентрациями в плазме, уровни препарата обычно выше в моче, аналогичны в семенной жидкости и ткани предстательной железы и ниже (хотя и терапевтические) в жидкости предстательной железы [43, 44]. Одной из проблем, связанных с этими агентами, является растущая проблема устойчивости к фторхинолонам, которая обычно требует лечения цефалоспорином третьего поколения (например, цефтазидимом или цефтриаксоном) или карбапенемом (например, имипенемом или эртапенемом) [45]. В таблице 2 представлена информация о других антибиотиках, которые могут быть полезны для лечения бактериального простатита, на основе фармакодинамических данных, отчетов о случаях заболевания или одобрения FDA для лечения ИМП.
Хотя пенициллин G обеспечивает низкую концентрацию в простате, пиперациллин имеет хорошие уровни и успешно используется для лечения CBP. Цефалоспорины, несмотря на то, что они являются слабыми кислотами с низкой растворимостью в липидах, могут достигать терапевтических уровней в жидкости или ткани предстательной железы (таблица 2). Азтреонам, имипенем и некоторые аминогликозиды могут достигать уровней в ткани предстательной железы, которые превышают минимальные ингибирующие концентрации большинства энтеробактерий. Концентрации миноциклина и доксициклина в простате составляют не менее 40% от соответствующих концентраций в сыворотке.Эритромицин, а также, возможно, другие макролиды, могут вызывать высокие концентрации в простате. Клиндамицин и триметоприм легко проникают в жидкость предстательной железы, и уровни этих препаратов в жидкости предстательной железы могут превышать уровни в плазме. Концентрация сульфаметоксазола в предстательной железе намного ниже, что вызывает сомнения в его синергетическом действии с триметопримом. Уровни нитрофурантоина в простате, вероятно, не являются терапевтическими. В таблице 3 представлены преимущества и недостатки обычно используемых противомикробных средств для лечения CBP.
Антибактериальная терапия при АД. Для пациентов с системным заболеванием с АД парентеральная антибактериальная терапия предпочтительнее, по крайней мере, на начальном этапе. Большинство антибиотиков проникают в остро воспаленную предстательную железу, но опыт показывает предпочтение эмпирического лечения бета-лактамным препаратом широкого спектра действия — пенициллином (например, пиперациллин-тазобактам) или цефалоспорином (например, цефотаксимом или цефтазидимом) — возможно, в сочетании с аминогликозидом. для пациентов, которые тяжело больны или недавно получали антибактериальную терапию.Клиницисты должны учитывать местные особенности лекарственной устойчивости при выборе антибиотиков, особенно с появлением штаммов, продуцирующих бета-лактамазы расширенного спектра при осложненных ИМП [21], и должны корректировать терапию на основе результатов посева. Клинически стабильные пациенты могут получать пероральную терапию (обычно фторхинолон). Продолжительность терапии АД обычно составляет 2 недели, хотя ее можно продолжать до 4 недель при тяжелом заболевании или лечении пациентов с сопутствующей бактериемией.
Два недавних исследования дают представление о лечении АД. Многоцентровое ретроспективное исследование показало, что внебольничные инфекции встречались в 3 раза чаще, чем нозокомиальные; E. coli оставалась преобладающим патогеном, но нозокомиальные инфекции чаще вызывались Pseudomonas aeruginosa , энтерококками или Staphylococcus aureus , и эти микроорганизмы были связаны с более высокой частотой микробиологических и клинических неудач [46]. В аналогичном исследовании было обнаружено большое количество резистентных к ципрофлоксацину патогенов и что внутрибольничное приобретение или предшествующее использование инструментов было связано с повышенной устойчивостью к антибиотикам и более высокими показателями клинических неудач [47].Дополнительные меры при АД включают обеспечение адекватного приема жидкости и оттока мочи.
Антибактериальная терапия CBP (категория II) или воспалительного небактериального простатита (категория IIIA). CBP следует лечить с помощью 4–6 недель антибактериальной терапии. Когда стойкая инфекция вызвана инфицированными камнями простаты или другими типами патологии мочеполовой системы, пациенты, у которых наблюдается определенный ответ, могут получить пользу от более продолжительной антибактериальной терапии [48]. В отличие от лечения ABP, лечение CBP обычно можно отложить до получения результатов посева и определения чувствительности.Фторхинолоны являются предпочтительными лекарствами, за исключением случаев, когда устойчивость к этим агентам подтверждена или сильно подозревается. Общая частота клинического и микробиологического ответа на лечение CBP фторхинолонами составляет 70–90% в конце терапии, но только ∼60% через 6 месяцев [38]. Частота клинического и микробиологического ответа схожа у тех, в образцах предстательной железы которых растут либо хорошо принятые уропатогены, либо коагулазонегативные виды Staphylococcus или Streptococcus [39].Как правило, нецелесообразно проводить повторные курсы антибиотиков. Хирургическое удаление инфицированных камней простаты может помочь, когда другие меры не помогут. Некоторые сообщения о клинических случаях предполагают очевидную пользу от прямого введения противомикробных препаратов в простату, но доказательств недостаточно, чтобы рекомендовать этот подход. Длительная супрессивная терапия низкими дозами пероральных антибиотиков (например, триметопримсуфаметоксазолом) может уменьшить симптоматические рецидивы, но доказательств недостаточно.
Хотя <10% мужчин, которым поставлен диагноз простатита, имеют подтвержденную бактериальную инфекцию, примерно половина из них лечится антибиотиками [49].Клиницисты часто лечат небактериальный простатит из-за опасений по поводу пропущенных инфекций, вызванных патогенами, которые трудно культивировать, а также потому, что многие явно неинфицированные пациенты, по-видимому, реагируют на лечение. Большинство исследований лечения были плохо спланированы, но в нескольких, включая рандомизированные контролируемые исследования, отмечается улучшение симптомов у ~ 50% пациентов с ХП / СХТБ, получавших фторхинолон [50]. Однако в одном исследовании пациенты с ХП / СХТБ, получавшие несколько предшествующих курсов лечения (включая лечение противомикробными препаратами), имели сходную частоту симптомов ответа (20–30%) после 6 недель терапии либо фторхинолонами, либо плацебо [23].В подгруппе пациентов, у которых симптомы проявлялись в течение более короткого периода времени и которые недавно не получали антибиотики, частота ответа составила 75% [23]. Одно проспективное исследование с участием мужчин с ХП / СХТБ показало, что процент пациентов, ответивших на терапию антибиотиками, был одинаковым для пациентов с бактериальным простатитом и без него [3]. Это может быть, по крайней мере, частично связано с тем фактом, что некоторые антибиотики (например, макролиды и тетрациклины) обладают прямым противовоспалительным действием.
Не существует проверенного метода лечения бактериального простатита.Если симптомы пациента исчезают после терапии, мы обычно не будем лечить бессимптомную бактериурию, если она есть. Если симптомы, которые считаются связанными с простатитом, сохраняются, следует рассмотреть возможность проведения антибактериальной терапии с контролем посева с более длительным курсом, более высокой дозировкой или другим препаратом.
Чтобы опросить литературу о возможной ценности антибактериальной терапии хронического простатита (бактериального или предполагаемого небактериального), мы нашли исследования, опубликованные за предыдущее десятилетие, в которых сообщалось о степени улучшения симптомов или микробиологической эрадикации (таблица 4).Во всех исследованиях, кроме одного, для лечения по крайней мере некоторых пациентов использовался пероральный фторхинолон, а продолжительность терапии обычно составляла ~ 4 недели; руки компаратора менялись. Во всех 8 исследованиях с участием пациентов с CBP, пациенты испытали значительное симптоматическое и микробиологическое улучшение (обычно определяемое улучшением показателей симптомов простаты и эрадикацией инфекции) при терапии антибиотиками. Из 5 испытаний, в которых участвовали пациенты с ХП / СХТБ, получавшие антибиотики, 2 не показали преимущества терапии фторхинолоном перед плацебо.Таким образом, эти исследования показывают явную пользу фторхинолоновой терапии для CBP, но не для CP / CPPS.
Более ранние исследования показали, что более длительная (≥6 недель) продолжительность терапии триметоприм-сульфаметоксазолом для лечения вероятного CBP более эффективна, чем более короткая продолжительность терапии. Однако результаты лечения CBP триметоприм-сульфаметоксазолом не так хороши, как у фторхинолонов [51]. Наши рекомендации по лечению АД и ХПС показаны в Таблице 5. Однократный ограниченный (<6 недель) курс антибактериальной терапии может быть подходящим для некоторых пациентов с ХП / СХТБ, но повторные курсы - нет.
Поскольку антибиотики не помогают в большинстве случаев небактериального простатита, было рекомендовано множество неантибиотических средств и процедур, большинство из которых недостаточно изучены. Недавно опубликованные рекомендации экспертов, основанные на данных проспективно разработанных, рандомизированных, плацебо-контролируемых исследований, в которых участвовала четко определенная популяция мужчин с ХП / СХТБ и использовалась NIH-CPSI, предлагают некоторые рекомендации [50]. Добавление альфа-блокатора к антибактериальной терапии, по-видимому, улучшает симптоматические исходы, особенно у пациентов с впервые диагностированным заболеванием и пациентов, ранее не принимавших альфа-блокаторы [52], но терапия ингибиторами 5-альфа-редуктазы не поддерживается.Противовоспалительные препараты редко бывают эффективными сами по себе, но могут помочь некоторым пациентам в рамках мультимодальной терапии. Нет окончательных доказательств эффективности большинства других традиционных или альтернативных лекарств [52]. Немногие контролируемые испытания поддерживают различные немедикаментозные методы лечения, такие как повторяющийся массаж простаты, физиотерапия, иглоукалывание, биологическая обратная связь или местное тепло [53]. В хорошо спланированном систематическом исследовании не более одной трети пациентов с ХП / СХТБ имели даже умеренное улучшение в течение 1 года наблюдения [54].Наконец, ни одно хирургическое вмешательство, будь то минимально инвазивное или более обширное, не оказалось эффективным для лечения простатита [53].
«> Благодарности
Возможный конфликт интересов. B.A.L. получил финансирование исследований от компаний Merck и Pfizer и работал консультантом в компаниях Pfizer, Ortho-McNeil, Cubist и Wyeth-Ayerst. И. получил гонорары за работу в консультативных советах от Pfizer и оплату лекций от Pfizer и Nordic Pharma. C.T.H .: конфликтов нет.
Рисунки и таблицы
Рисунок 1.
Диагностический алгоритм для оценки пациента с возможным простатитом. ХП / СХТБ, хронический простатит / синдром хронической тазовой боли; КТ, компьютерная томография; МРТ, магнитно-резонансная томография; NIH-CPSI, Индекс симптомов хронического простатита Национального института здоровья.
Рисунок 1.
Диагностический алгоритм для оценки пациента с возможным простатитом.ХП / СХТБ, хронический простатит / синдром хронической тазовой боли; КТ, компьютерная томография; МРТ, магнитно-резонансная томография; NIH-CPSI, Индекс симптомов хронического простатита Национального института здоровья.
Рисунок 2.
Иллюстрация ионного захвата антибиотиков тканью простаты. Жидкость предстательной железы отделяется от капиллярной крови липидсодержащими биологическими мембранами эндотелия капилляров и кубовидными эпителиальными клетками предстательной железы.Эндотелиальные клетки капилляров предстательной железы лишены секреторных и активных транспортных механизмов, и они образуют плотные внутриклеточные соединения, предотвращая пассивную диффузию малых молекул через межклеточные промежутки. Большинство антибиотиков представляют собой слабые кислоты или основания, которые ионизируются в биологических жидкостях. Жирорастворимые незаряженные антибиотики (AbH) могут пассивно диффундировать через эти мембраны и интерстиций простаты, таким образом, стремясь к равным концентрациям в каждом отделе. Кислые или основные лекарственные средства также находятся в равновесии со своими электрически заряженными диссоциированными формами (Ab — ), но заряженные формы не могут проходить через мембраны.Степень диссоциации лекарства определяется его pKa и pH окружающей среды. Слабокислые антибиотики диссоциируют в большей степени в щелочной среде хронически инфицированной жидкости предстательной железы (pH 8,3), чем в плазме (pH 7,4), что приводит к увеличению общей концентрации лекарственного средства (AbH + Ab —) в жидкости простаты относительно в плазму.
Рис. 2.
Иллюстрация ионного захвата антибиотиков тканью предстательной железы.Жидкость предстательной железы отделяется от капиллярной крови липидсодержащими биологическими мембранами эндотелия капилляров и кубовидными эпителиальными клетками предстательной железы. Эндотелиальные клетки капилляров предстательной железы лишены секреторных и активных транспортных механизмов, и они образуют плотные внутриклеточные соединения, предотвращая пассивную диффузию малых молекул через межклеточные промежутки. Большинство антибиотиков представляют собой слабые кислоты или основания, которые ионизируются в биологических жидкостях. Жирорастворимые незаряженные антибиотики (AbH) могут пассивно диффундировать через эти мембраны и интерстиций простаты, таким образом, стремясь к равным концентрациям в каждом отделе.Кислые или основные лекарственные средства также находятся в равновесии со своими электрически заряженными диссоциированными формами (Ab — ), но заряженные формы не могут проходить через мембраны. Степень диссоциации лекарства определяется его pKa и pH окружающей среды. Слабокислые антибиотики диссоциируют в большей степени в щелочной среде хронически инфицированной жидкости предстательной железы (pH 8,3), чем в плазме (pH 7,4), что приводит к увеличению общей концентрации лекарственного средства (AbH + Ab —) в жидкости простаты относительно в плазму.
Таблица 1.
Классификация простатита согласно классическим и новым категориям Национального института здоровья (NIH) на основе исследований локализации простаты лейкоцитов (лейкоцитов) и бактерий
Таблица 1.
Классификация простатита согласно классическим и новым категориям Национального института здоровья (NIH), основанная на исследованиях локализации простаты лейкоцитов (WBC) и бактерий
Таблица 2.
Антибиотики с фармакологическими данными, отчетами о клинических случаях или лицензией на поддержку их использования для лечения бактериального простатита
Таблица 2.
Антибиотики с фармакологическими данными, отчеты о клинических случаях или лицензия на поддержку их использования для лечения бактериального простатита
Таблица 3.
Выбор антибиотика для лечения хронического бактериального простатита
Таблица 3.
Выбор антибиотика для лечения хронического бактериального простатита
Таблица 4.
Испытания антибиотиков при хроническом простатите, 1999–2009 гг.
Таблица 4.
Испытания антибиотиков при хроническом простатите, 1999–2009
Таблица 5.
Рекомендуемая антибактериальная терапия при различных типах бактериального простатита
Таблица 5.
Рекомендуемая антибактериальная терапия при различных типах бактериального простатита
© 2010 Американского общества инфекционистов
.



 По результатам пройденных анализов становится очевидно, что предстательная железа патологически увеличена.
По результатам пройденных анализов становится очевидно, что предстательная железа патологически увеличена.